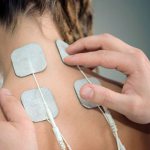
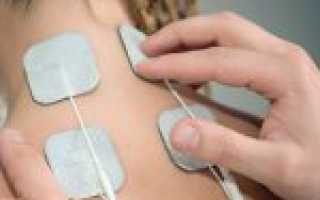
При самых разнообразных заболевания после окончания острого периода болезни врачи часто назначают физиотерапию. Популярным видом такого лечения является амплипульстерапия. Это лечебно-оздоровительный способ воздействия активно применяется при патологиях опорно-двигательной системы, а также в случаях, когда медикаментозное лечение не дает ожидаемого эффекта или противопоказано.
Что такое амплипульстерапия?
Амплипульстерапия – способ физиотерапевтического локального воздействия на организм, во время которого на область пораженных органов воздействуют электродами с переменным током (синусоидальный модулируемый ток – СМТ). Название метода (амплитудные пульсации) связано с тем, что при проведении процедуры задается определенный режим модуляции электрических колебаний.
Некоторые современные аппараты предоставляют возможность проводить не только амплипульстерапию, но лечение немодулированными низкочастотными токами (при некоторых заболеваниях прописывают схему лечения, включающую чередование этих видов воздействия).
Аппарат для амплипульстерапии стационарный
Наиболее широкое применение физиопроцедура амплипульстерапии получила при заболеваниях позвоночника (спондилез, остеохондроз, грыжи и другие) и иных заболеваний костной и хрящевой ткани, сопряженных с значительной выраженностью болевых ощущений.
При применении на ранних стадиях со временем будет наблюдаться положительная динамика (эффект процедуры имеет свойство накапливаться).
Кому противопоказана и кому разрешена амплипульстерапия
Амплипульстерапия показана тем, кто страдает обострениями невралгий, невритов и неврозами. Процедура назначается пациентам, у которых замечена атрофия мышечной ткани как результат длительной неподвижности. Методика позволяет удалять мелкие частицы камней при наличии мочекаменной болезни.
Показания амплипульстерапии имеют еще ряд заболеваний:
- заболевания дыхательной системы: пневмонии, плевриты, бронхиты;
- заболевания желудочно-кишечного тракта: язвы в спокойной фазе, гастриты;
- бронхиальная астма;
- урологические заболевания;
- гипертония;
- заболевания двигательного аппарата;
- ЛОР-заболевания;
- паралич конечностей.
Механизм действия
Лечебное воздействие на организм при амплипульстерапии осуществляется посредством переменного тока. Модулированный ток обладает свойством действовать и проникать в нижележащие ткани и создавать в них серии ритмичных пульсаций, которые создают в нейронах собственные токи. Таким образом, в нервных волокнах создается очаг, перекрывающий болевое ощущение.
В корковых ядрах головного мозга при этом вырабатываются эндорфины, обладающие свойством снимать боль. Таким образом, борьба с болевыми ощущениями создается с помощью сочетание генерации очага возбуждения в ЦНС и провоцируемого им выброса повышенного количества эндорфинов.
Особенности амплипульстерапии:
- Современные аппараты для амплипульстерапии дают возможность задавать разные режимы воздействия — с разным значением глубины и частоты модуляции, разной вариабельностью посылок тока и перерывов.
- Также вышеописанные серии ритмичных пульсаций создаются и в мышечных волокнах, что способствует улучшению кровообращения и обмена веществ в нижележащих тканях.
- Чем больше значение глубины модуляции, меньше частота тока и чем дольше направляется ток, тем больше раздражающий эффект процедуры.
- По сравнению с видами физиолечения, в которых используется постоянный или немодулированный ток (аппараты ДДТ), синусоидальный ток более мягок, поэтому больной не испытывает покалывающих или иных неприятных ощущений на обрабатываемом участке кожи.
- Токи с высокой частотой модуляции используются при спазмах гладкой мускулатуры (висцеральных органов и сосудов), работе с головным мозгом и сильной выраженности болевого синдрома. Токи со средней частотой модуляции – при работе с патологиями с хронической формой течения.
Виды токов
Также у аппарата для амплипульстерапии есть «выпрямленный» режим работы, предназначенный для введения под кожу различных соединений посредством электрофореза.
Особенности лечения в детском возрасте
Амплипульс маленьким детяс используют только в переменном режиме, допускается лечение с 5-6-месячного возраста (аппараты «Амплипульс»).
Выпрямленный режим назначают детям с 2-3 лет.
Методики лечения и техника аналогичны таковым у взрослых с той лишь разницей, что интенсивность и продолжительность процедур уменьшаются в два раза или на треть. Площадь электродов должна соответствовать размерам патологического очага, поэтому она меньше, чем у взрослых. Электроды закрепляют исключительно методом бинтования, обеспечивая плотное прилегание. Электродный конец провода фиксируют вместе с электродами для предупреждения ожогов.
Дозировка тока по плотности: у детей до 2 лет — 0,015-0,03 мА/см2, 3-7 лет — 0,04-0,08 мА/см2. Обязательно контролировать состояние в течение всей процедуры.
После амплипульса кожу следует смазать глицерином, наполовину разбавленным кипяченой водой, чтобы не было раздражения и шелушения.
В чем польза терапии?
По качественным характеристикам оказываемое амплипульстерапией воздействие можно квалифицировать следующим образом:
- Массаж скелетной мускулатуры и ликвидация спазмов.
- Ликвидация отеков (за счет лимфодренажного действия).
- Противовоспалительный эффект.
- Улучшение кровообращения, метаболизма, расширение сосудов, снижение артериального давления.
- Ликвидация болей в подвергаемой воздействию области.
- Улучшение сна (при воздействии на большую площадь кожи).
Заболевания опорно-двигательного аппарата
Амплипульстерапия занимает важное место в лечении болезней костно-суставной системы, так как отличается от других методов рядом преимуществ:
- оказывает выраженный обезболивающий эффект без необходимости использования нестероидных противовоспалительных препаратов;
- улучшает кровоток, метаболизм и регенерацию хрящевой и соединительной ткани;
- стимулирует мышцы, предупреждая их атрофию;
- устраняет отечные явления и воспалительные процессы.
Низкочастотные токи оказывают выраженный лечебный эффект даже при глубокой локализации патологического процесса. Это связано с физическими свойствами данного типа токов, обладающих синусоидальными характеристиками.
При поражении костно-суставного аппарата, применение физиопроцедуры позволяет устранить основные симптомы болезни на длительный срок.
Противопоказания
Противопоказаниями к проведению амплипульстерапии являются:
- Психиатрические заболевания, эпилепсия.
- Беременность.
- Варикозное расширение вен, тромбофлебиты, тромбозы, нарушение свертываемости крови.
- Сердечная недостаточность, перенесенный инфаркт и другие серьезные заболевания сердца, гипертония.
- Гемофилия.
- Первые несколько дней после травм и переломов.
- Гнойные заболевания любых тканей и любые острые инфекции.
- Наличие металлических протезов.
- Раковые опухоли.
Эффективность технологии
Механизм действия СМТ на нервные клетки таков, что обеспечивает высокую эффективность лечения наиболее распространенных проблем: при грыже позвоночника, травме колена, при остеохондрозе.
Необходимо сделать 10–15 процедур, и состояние улучшится. Проходят болевые ощущения, нарушения двигательных функций, уменьшается воспалительный процесс, восстанавливается подвижность суставов.
При сложных заболеваниях наблюдаются улучшения состояния. Чаще всего в таких случаях электролечение проводится наряду с медикаментозным. Проходить амплипульстерпию следует курсом и не реже 1 раза в год.
Аппараты для амплипульстерапии
Аппараты СМТ
Эта серия аппаратов предназначается специально для проведения амплипульстерапии синусоидальным модулированным током. Каждая последующая версия аппарата имеет усовершенствования по сравнению с предыдущей (надежность, компактность, гибкость настроек регулировки тока, понятность интерфейса). , город Брянск.
Все аппараты этой серии (кроме «Амплипульс – 2») способны, помимо синусоидальных, вырабатывать также и диадинамические токи, применение которых очень широко распространено в физиотерапии (переключение с одного типа тока на другой реализуется кнопкой «режим»).
Для изменения продолжительности посылки тока при амплипульстерапии есть кнопка «Длительность». Также есть кнопки, регулирующие частоту и глубину модуляции тока. Аппараты реализуют 4 или 5 «родов» работы, отличающихся чередованием модулированного тока с немодулированным, паузой или модулированным током с иной частотой модуляции.
Аппарат «Амплипульс – 4»
Основные модели аппаратов СМТ и их технические характеристики:
- Аппарат «Амплипульс – 4» имеет накладные пластинчатые электроды пяти размеров. Схема аппарата включает генераторы высокой и регулируемой низкой частоты и коммутатор, создающий разные режимы. Аппарат имеет 4 рода работы и выпрямленный режим. Цена аппарата — 20 000 руб.
- Аппарат «Амплипульс 5бр» имеет 5 родов работы (2 выпрямленных режима – отрицательной и положительной полярности), накладные пластинчатые электроды пяти размеров и углеграфитовые электроды. По сравнению с предыдущим аппаратом добавился новый род работы — прерывистое чередование серий модулированных колебаний в 150 Гц и пауз. Стоимость — 30000 рублей.
- Аппарат «Амплипульс – 7М» реализует одноканальный и кольцевой (с 4 каналами) режимы работы. Каждый канал может генерировать катодный и анодный, выпрямленный и переменный токи. Стоимость аппарата — 70 000 рублей.
- Аппарат «Амплипульс – 8» имеет режимы работы, полностью идентичные «Амплипульс – 7М», но отличается тем, что регулирование параметров осуществляется в ручном режиме с помощью отдельных кнопок и наличием возможности делать коэффициент модулирования превышающим 100%. Цена аппарата — 30 000 рублей.
Аппарат «Амплипульс – 5бр» для терапии
Аппарат «Амплипульс – 7» для терапии
Аппарат «Амплипульс – 8»
Аппараты комбинированные
Некоторые аппараты (например, серии «Рефтон»), реализуют, помимо амплипульстерапии, и иные способы физиотерапевтического воздействия (диадинамические, гальванические, флюктуоризирующие токи), что делает их применение подходящим для очень широкого спектра заболеваний.
Аппараты относительно портативные, назначение — использование в медицинских целях.
К аппарату «Рефтон» может быть одновременное подключение двух гальванически развязанных пациента (ко всем аппаратам серии «Амплипульс» — только по одному). Режим работы при амплипульстерапии поддерживается только одноканальный (в каждом из двух каналов), есть коэффициент модуляции тока 125%.
Аппарат «Рефтон» для амплипульстерапии
Диапазон возможных частот несущих колебаний значительно шире, чем у аппаратов серии «Амплипульс»: помимо стандартной для последних частоты 5 кГц, реализуется также жесткий сигнал (2-4 кГц) для работы с дегенеративными процессами, и мягкий (6-10 кГц) – для анальгии, лечения острых и воспалительных процессов
Аппарат «Стимул-1» чаще всего применяется во врачебной практике для электростимуляции мышц, но амплипульстерапия также может быть реализована посредством него. Аппарат имеет 4 режима работы, различающиеся длительностью посылки тока и соотношением посылки и паузы. В комплекте идут электроды разной формы и размера из упрочненно-углеродной ткани.
Аппарат «Стимул-1»
Как проводится лечение
Фото с сайта narochbereg.by
Амплипульс проводится в кабинете физиотерапии. Пациент при этом может стоять, сидеть или лежать — все зависит от области поражения.
Врач устанавливает электроды, затем включает аппарат и настраивает нужный вариант лечения. Сила тока подбирается в ручном режиме и корректируется в зависимости от ощущений больного. При этом с каждым последующим сеансом импульс возрастает. В итоге пациент должен почувствовать колебательные движения.
Существует две методики проведения амплипульса:
- чрескожная;
- внутриполостная.
В первом случае на участок кожи над больным местом накладывается свернутая в несколько слоев влажная салфетка, сверху прикрепляется электрод. Конструкция фиксируется эластичной повязкой или прижимается грузом. Второй электрод устанавливается с противоположной стороны либо недалеко от первого и так же фиксируется.
При внутриполостном проведении амплипульса используют стерильные наконечники. Их покрывают гелем и медленно вводят в полость. При таком способе терапии разрешено использовать только первый режим работы амплипульса. Силу тока увеличивают малыми дозами, до появления легкой вибрации.
Физиотерапевты предупреждают, что не следует ждать быстрого эффекта от амплипульса. Чтобы состояние заметно улучшилось и осталось таким на длительный период, потребуется не менее 10–15 процедур. В то же время физиотерапия дает очень стойкий результат, поэтому повторять лечение можно раз в 1–1,5 года.
Аппарат Амплипульс используется в комплексном лечении остеохондроза. Применение методики позволяет:
- снять болевой синдром для проведения иных лечебных мероприятий;
- устранить воспалительный процесс;
- улучшить кровоток в позвоночнике;
- восстановить хрящевую ткань.
При остеохондрозе во время процедуры пациент ложится на кушетку вниз лицом. Доктор на спине крепит электроды. Чаще всего они располагаются в месте локализации болезни – в шейном, грудном или поясничном отделе.
При наличии сильных болевых ощущений, зажатии нервных корешков или серьезном повреждении хрящевой ткани электроды могут быть закреплены по всей спине.
Процедуру можно применять для внутриполостного лечения. Специальные стерильные одноразовые электроды смазываются вазелином и вводятся во влагалище или прямую кишку. При этом используется только первый режим работы аппарата – синусоидальные токи низкой частоты. Электроды непосредственно соприкасаются со слизистой, поэтому нельзя использовать большую силу тока, а процедура не должна продолжаться дольше 10 минут.
При использовании в области головы применяется первый режим работы аппарата и небольшая сила тока
Только в первом режиме работы при небольшой силе тока проводят также процедуру транскраниальной амплипульстерапии. Используется два небольших электрода: один накладывается над бровями, другой на затылок в области затылочной ямки. Их фиксируют эластичными бинтами. Выставляют частоту модуляций в 100-150 Гц, а паузы между импульсами 2-3 секунды. Это оказывает седативный эффект, стимулирует кровообращение и снимает боли.
Амплипульстерапия не случайно уже много лет используется в комплексном лечении многих заболеваний. Положительные эффекты процедуры заметны уже после 2-3 сеансов. У пациента уменьшаются болевые ощущения, проходят отеки и воспаление. При заболеваниях опорно-двигательного аппарата амплипульстерапия улучшает обменные процессы и кровообращение, ускоряя этим выздоровление.
Амплипульстерапия назначается при многих заболеваниях. Иногда как основная терапия, иногда как вспомогательная в комплексе с другими процедурами. Такое лечение синусоидальными токами (СМТ) сочетают с медикаментозной терапией, теплолечением, водолечением, массажем, ЛФК. Хорошие результаты дает лечение в комплексе с электрофорезом при введении лекарственных веществ. Правда, в этом случае возможны противопоказания при склонности к аллергическим реакциям на некоторые лекарства.
Этот метод широко применяется и легко переносится пациентами любого возраста. Есть показания для лечения детей. Педиатры успешно применяют его свойства для лечения многих детских болезней.
Амплипульстерапия – безболезненная процедура. Воздействуя на проблемное место, способна уменьшить отечность и воспаления, болезненные ощущения, и снизить выраженность симптомов.
О процедуре
Для проведения процедуры необходимо прилечь или присесть на кушетку. Врач находит наиболее болезненное место. Электроды подбираются размером с очаг заболевания. Фиксируются они эластичным бинтом.
Пластины применяют такие же, что и при гальванизации, то есть прямоугольной формы с округлыми краями. Сделаны они из металла. Размер каждой пластины 5–300 см кв. Одну крепят на очаг воспаления, покрывая его полностью. Вторую закрепляют либо на расстоянии, равном ширине электрода, либо с противоположной стороны тела.
Электроды прикладываются к специальным подушечкам и накладываются на больной участок тела. Затем подается ток, сначала в маленьком объеме, затем постепенно увеличиваясь до ощущений легкого покалывания на коже.
При электростимуляции мышц место расположения электрода определяется по типу паралича или пареза. При парезах на периферии электроды размещают в месте проекции двигательных точек нервов и мышц. При центральных парезах делают стимуляцию антагонистов мышц, пораженных спастикой.
При включении сила тока плавно увеличивается, и пациент чувствует вибрацию. По ней определяют переносимость силы тока.
Перед тем как проводить лечение, человек должен удобно присесть или прилечь, и максимально расслабить все мышцы.
Как проходит процедура?
Процедура лечения амплипульстерапией проходит чаще всего в условиях стационара:
- Во время процедуры амплипульстерапии требуется либо сидеть, либо лежать, в зависимости от локализации заболевания.
- На орган или параллельно ему (в случае позвоночника) помещают группу подходящих по размеру электродов, закрепляют их, затем ставят настройки на начальное (требуемое конкретной схемой лечения) положение.
- Включают аппарат на низкой мощности, медленно наращивая до поры, когда пациент будет чувствовать безболезненную, но весьма ощутимую пульсацию.
- За сутки до процедуры амплипульстерапии больной должен прекратить прием медикаментов, за 4-5 часов – принять легкую пищу.
- На протяжении курса процедур целесообразно отказаться от пищи, стимулирующей образование газов и вызывающей вздутие живота (бобовые, ржаной хлеб).
Используемые приборы
Существует большое количество устройств для амплипульстерапии: Амплидин, Амплипульс-4, Амплипульс-5 и др. Все они способны генерировать электрический ток с заданными значениями, оказывающий физиологические эффекты на биологические ткани.
К каждому из аппаратов прилагаются различные виды электродов, которые могут использоваться как для накожного применения, так и для введения в различные полости, например, внутрь желудка, в прямую кишку, во влагалище и пр. При этом размеры электродов сильно варьируют, что позволяют использовать их как у детей, так и у взрослых.
Считается, что все устройства равнозначны между собой. Однако современные модели отличаются большим количеством регулируемых параметров, что позволяет врачу-физиотерапевту добиться более точного и эффективного воздействия. Помимо этого, современные устройства отличаются небольшими габаритами и удобными панелями управления.
Инструкция по применению аппарата в домашних условиях
Аппарат для проведения амплипульстерапии корректно функционирует только при нижеприведенных параметрах окружающей среды по инструкции (отклонения от них чреваты побочными эффектами или поломкой прибора):
- Влажность воздуха не более 80%.
- Атмосферное давление 650-800 мм рт.ст..
- Температура помещения 10-35 град. Цельсия.
- Напряжение в сети 220 Вт.
Техника безопасности при применении
Чтобы использование амплипульстерапии принесло максимальную пользу и не создало неожиданных неприятных последствий, необходимо строго соблюдать правила техники безопасности в домашних условиях при терапии:
- Не включать аппарат при снятом корпусе.
- Не заниматься ликвидацией неисправностей аппарата, не отсоединив его предварительно от сети.
- Перед размещением электродов на теле больного проверить целостность изоляции шнура и правильность подключения аппарата.
- Изменять положение электродов на теле можно только при нулевом токе.
- При амплипульстерапии головы и шеи применять минимальную силу тока.
- Электроды ставить только на сухую кожу, перед постановкой электродов убедиться в отсутствии признаков воспаления, трещин, повреждений кожи.
- Коммуницировать с пациентом в процессе процедуры (если он говорит, что ему некомфортно, силу воздействия нужно снизить).
ВАЖНО! Не использовать режим выпрямленного тока при амплипульстерапии на пациентах, перенесших остеосинтез или имеющих имплантанты в теле!
Подготовка пациента
Для проведения амплипульстерапии пациент не госпитализируется, в связи с чем специальных мероприятий не требуется. Как правило, данную терапию осуществляют амбулаторно в физиотерапевтических кабинетах.
Основная задача больного – регулярно посещать назначенные сеансы и не опаздывать на них, так как в противном случае устройство может быть занято другим человеком. Количество и периодичность сеансов устанавливаются врачом-физиотерапевтом на основании выявленного заболевания, его тяжести и имеющихся симптомов, например, болевых ощущений.
Необходимо отметить, что кожные покровы, на которые помещаются электроды, должны быть чистыми. Во время посещения лечебного учреждения, пациентам рекомендуют надевать одежду, которая легко позволяет получить доступ к патологическому очагу.
Диагностика
Предварительный диагноз обычно ставит педиатр. Помимо вальгусной деформации, врач проводит дифференциальный диагноз с другими патологиями стопы (плоскостопие, варусный дефект, халюс вальгус).
Все они имеют свои отличия. Для окончательного вердикта ребенок направляется к травматологу-ортопеду.
К стандартным диагностическим мероприятиям относятся:
- сбор анамнеза и осмотр;
- рентгенодиагностика;
- компьютерная плантография (отпечаток стопы);
- подометрия (процентное отношение высоты стопы к ее длине).
По показаниям список обследований расширяют (анализ крови, УЗИ суставов, другие исследования). Для исключения патологии нервной системы проводится осмотр детским неврологом.
Грыжа позвоночника — это…
Грыжа межпозвоночного диска — расстройство, связанное с разрывом фиброзного кольца и выходом пульпозного ядра в межпозвоночный канал. При грыже происходит сдавливание клеток спинного мозга или нервных окончаний, вызывающее воспаление и отёк. Чаще всего заболевание поражает пояснично-крестцовую зону позвоночника, в редких случаях — шейный и грудной отделы.
Факторами риска по развитию патологии являются:
- возраст старше 30 лет;
- высокий рост;
- женский пол;
- малоактивный образ жизни;
- тяжёлая физическая работа;
- вредные привычки;
- избыточный вес;
- неправильная осанка;
- резкие движения, падение;
- переохлаждение;
- нарушение питания дисков;
- искривление позвоночника;
- остеохондроз.
Деформация проявляется такими симптомами, как:
- боли после нагрузок или неудобного положения тела;
- усиление болезненности при кашле и чихании;
- уменьшение или потеря чувствительности;
- онемение или покалывание конечностей;
- снижение температуры тела;
- отечность.
Симптомы заболевания
Вальгус стопы у детей начинает проявляться к годовалому возрасту. Ребенок делает первые шаги. Родители замечают, что малыш наступает не на всю стопу, а на ее внутренний край.
Когда он стоит, видно, что ноги в области коленных суставов сходятся вместе, а пятки отстоят друг от друга (Х-образная форма, «целующиеся коленки»). Даже когда ребенок заводит одно колено за другое, лодыжки не смыкаются. На одной ноге изменения могут быть более выраженными, чем на другой.
Если не предпринимать мер, с возрастом нарушения будут прогрессировать. Постепенно своды стопы опустятся, и появится плоскостопие. Расположение ног изменится. Походка станет неуверенной, шаркающей и неуклюжей.
Когда ребеночек пойдет в детский сад, нагрузка на нижние конечности возрастет. Он начнет жаловаться на усталость, боли в ногах и позвоночнике. Наружные края стоп будут выпирать, а внутренние все больше заваливаться. Болезнь быстро приведет к необратимым изменениям.
Мальчики станут избегать активных игр, занятий спортом. Девочки могут комплексовать по поводу своих деформированных ножек, стараться не выставлять их напоказ. К вечеру стопы будут отекать. Возможны судороги в икроножных мышцах.
Такие дети освобождаются от физкультуры в школе. Если осмотреть кроссовок или сапожок, то будет видно неравномерное снашивание (по внутренней стороне подошвы).
В запущенных случаях, при развитии осложнений со стороны голеностопных, коленных и тазобедренных суставов, появятся соответствующие симптомы. Избавляться от них будет тяжело.
Вальгусное искривление может привести к патологии позвоночника и инвалидизации. Поэтому родители должны знать, как выглядит вальгус, чтобы вовремя показать ребенка детскому врачу.
Важно! Как определить, есть патология или нет, что делать при наличии признаков деформации стоп — эти вопросы волнуют родителей. Они начинают искать ответы в интернете, читать статьи, смотреть фото. Единственное правильное решение — обратиться к ортопеду.
Обувь
Доктор Комаровский предупреждает, что покупать ортопедическую обувь, если ребенок здоров, нет смысла. Малыш должен больше ходить босиком. Для повседневной носки нужно подбирать обувь удобную, соответствующую размеру, из натуральных материалов.
Приобретать летнюю или зимнюю обувь на вырост не надо, так как стопа растет и меняется ее строение.
При вальгусной деформации нужно носить специальные стельки или ортопедическую обувь. При I степени их можно приобретать в специализированных отделах или в интернет-магазинах (подобрать по фотографии и описанию).
Если речь идет о второй и третьей стадии процесса, лучше изготавливать обувь на заказ по индивидуальным параметрам.
При выборе обращают внимание на следующие пункты:
- строго по размеру;
- дышащие материалы;
- комфорт (не должна нигде давить или натирать, плохо сидеть);
- жесткий высокий задник, чтобы пятка и голеностоп были зафиксированы в физиологическом положении;
- застежки, регулирующие ширину;
- невысокий каблучок (лучше каблук Томаса – чуть длиннее с внутренней стороны, чем с наружной).
Постепенно обувь будет исправлять дефект, создавая правильный каркасный свод стопы. Однако при четвертой степени болезни спасать положение с помощью ортопедической коррекции не получится.
Причины развития заболевания
Причины, влияющие на внутриутробное развитие патологии, ученым неясны. Врачи отмечают, что женщина во время беременности должна вести здоровый образ жизни и потреблять в нужном количестве все витамины и микроэлементы. Особенно важен кальций.
Приобретенный вальгус чаще формируется у ослабленных и недоношенных малышей. Деформация возникает из-за недоразвитости или неправильной работы опорно-двигательной системы: костей, мышц, связочного аппарата и сухожилий. В группу риска попадают дети:
- появившиеся на свет раньше срока или у матерей, беременность которых протекала с осложнениями;
- болеющие заболеваниями, приводящими к нарушениям в костной, хрящевой, мышечной или соединительной тканях (рахит, эндокринные патологии и т. д.);
- после родовых травм (вывих бедра);
- со слабым мышечным каркасом;
- после длительного пребывания ноги в гипсе;
- с наследственным фактором;
- страдающие нейромышечными болезнями (ДЦП, полиомиелит и др.);
- без адекватной физической активности;
- которые носят неправильную обувь, не по размеру;
- перенесшие в первый год жизни тяжелые инфекционные заболевания;
- с лишним весом.
Иногда родители сами становятся виновниками того, что у их крохи развивается деформация стоп. Это бывает, когда малыша насильно ставят на ножки.
Доктор Комаровский повторяет в своих передачах, что ранняя вертикализация ребенка недопустима. Он должен сам решить, когда ему вставать и начинать ходить.
При хождении исключительно по ровной поверхности и неадекватной нагрузке на ногу будет формироваться плоскостопие у ребенка или плоско-вальгусная стопа.
В норме все младенцы рождаются с плоскими стопами. В процессе жизни своды стопы будут постепенно изменяться под действием нагрузок и внешних факторов. Если родители создадут нормальные условия, то ножка крохи сформируется правильно (исключение — это врожденное патологическое плоскостопие).
Важно! Постановка ребенка раньше 8–9 месяцев на ноги, использование ходунков и иных приспособлений способно привести к деформации позвоночника и нижних конечностей на разных уровнях.
Вот, что об этом заболевании говорит доктор остеопат-невролог Евдакимов А.А.
Техника безопасности
Перед началом процедуры врач должен осмотреть пациента на предмет отсутствия признаков воспаления кожных покровов.
До включения прибора стоит убедиться в его исправности, целостности изоляции проводов и пластин электродов. Регулятор напряжения до подключения к сети должен находиться в нулевом положении. Размер электродов должен соответствовать зоне воздействия.
Пластины электродов размещаются и фиксируются на коже над очагом поражения. Менять их место положения на теле больного можно только после выключения аппарата.
В начале первого сеанса амплипульстерапии врач медленно увеличивает подаваемое напряжение, контролируя ощущения больного. При возникновении боли или дискомфорта уровень напряжения следует снизить до комфортного и не менять его до окончания текущего сеанса. Во время последующих сеансов амплипульстерапии интенсивность воздействия увеличивается и доводится до заданных параметров.
Особую осторожность следует соблюдать при лечении пациентов с патологией на слизистых оболочках, лице, шее. Такие сеансы проводятся в щадящем режиме при минимальной интенсивности воздействия и при постоянном мониторинге состояния пациента.
Многие пациенты задаются вопросом, где делать амплипульстерапию? Процедуру рекомендуют проводить в физиотерапевтических кабинетах. Однако в последнее время появились специальные портативные аппараты для домашнего лечения.
Больной во время выполнения методики либо сидит, либо лежит, что зависит от имеющегося заболевания и места наложения электродов. Сами электроды представляют собой небольшие металлические пластины прямоугольной формы. Одновременно может использоваться от двух подобных пластин.
Наложение электродов производится в специальные точки, которые соответствуют определенному заболеванию и диагностированным синдромам. Врач-физиотерапевт включает устройство на минимальную мощность и постепенно повышает силу тока. В тот момент, когда больной начинает ощущать вибрацию под электродами, доктор прекращает усиливать значения тока и фиксирует время начала процедуры.
Один сеанс физиотерапии длится от 15 до 25 минут, однако, при тяжелом или множественном поражении, может быть увеличен до 50 минут и более. В случае проведения данного типа физиолечения детям, время сеанса следует сокращать в два и более раза. Необходимо отметить, что в процессе амплипульстерапии пациенту следует расслабиться и не переживать об имеющейся вибрации, так как именно она свидетельствует о правильно выбранном значении силы тока.
При использовании аппаратов для амплипульстерапии, доктор и пациент должны соблюдать определенные правила безопасности, позволяющие не допустить развития травматических повреждений электрическим током и других осложнений:
- устройство следует подключать только к тем электрическим сетям, которые соответствуют рекомендуемым параметрам тока;
- все провода и корпус прибора должны быть целыми и заземленными во избежание электрической травмы;
- проводить манипуляции с электродами следует только в том случае, если аппарат выключен, так как на металлические части устройства в процессе его работы постоянно подается электрический ток;
- пациенту ни в коем случае не стоит самостоятельно менять параметры электрического тока в процессе процедуры.
Соблюдение указанных рекомендаций направлено на сохранение здоровья пациента. Электротравмы, в том числе ожоги, чаще всего происходят из-за невнимательности больного или медицинского персонала.
Физиолечение занимает важное место в терапии болезней опорно-двигательного аппарата и внутренних органов. Амплипульстерапия – современный метод немедикаментозного устранения болевого синдрома, воспалительного процесса и дистрофических изменений. Данная процедура преимущественно выполняется в амбулаторных условиях и не требует специальной подготовки пациента.
Процедура лечения амплипульстерапией проходит чаще всего в условиях стационара:
- Во время процедуры амплипульстерапии требуется либо сидеть, либо лежать, в зависимости от локализации заболевания.
- На орган или параллельно ему (в случае позвоночника) помещают группу подходящих по размеру электродов, закрепляют их, затем ставят настройки на начальное (требуемое конкретной схемой лечения) положение.
- Включают аппарат на низкой мощности, медленно наращивая до поры, когда пациент будет чувствовать безболезненную, но весьма ощутимую пульсацию.
- За сутки до процедуры амплипульстерапии больной должен прекратить прием медикаментов, за 4-5 часов – принять легкую пищу.
- На протяжении курса процедур целесообразно отказаться от пищи, стимулирующей образование газов и вызывающей вздутие живота (бобовые, ржаной хлеб).
Аппараты «Амплипульс» снабжены электродами с округлыми краями. В них есть специальная полость, которая способна вбирать и удерживать определенное количество жидкости. Сначала специалист определяет очаг воспаления. Это нужно для того, чтобы электроды размещались в строго определенных местах, стимулируя область и снимая болевой синдром.
После включения прибора сила тока постепенно увеличивается, пока человек не почувствует небольшое покалывание. Это безболезненные вибрации, но физиотерапевт ориентируется на ощущения пациента. Сеанс проводится каждый день или через день. В среднем нужно пройти около 10-15 процедур. Если осложнения при прохождении курса отсутствуют, то физиотерапия может быть назначена повторно через несколько недель или месяц.
Амплипульстерапия не назначается одна, а сочетается с консервативным лечением препаратами, прогреванием, лечебной физкультурой или массажем.
При использовании аппарата «Амплипульс – 5 БР» или другой модификации важно придерживаться определенных правил и техники безопасности. А именно:
- Перед включением прибора стоит проверить ручку потенциометра, что должна находиться в нулевом положении и клавишу, которая переключает напряжение. Она должна находиться на о.
- Переключения во время сеанса проводятся только при отключенном токе.
- Минимальная сила тока используется для применения амплипульстерапии в области головы, лица или шеи.
- Напряжение подается плавно, при этом берутся во внимание ощущения человека.
- Важно периодически проверять возможные неисправности, состояние электродов и их изоляцию.
- Электроды не фиксируются на коже с повреждениями, воспалениями или гнойничками.
- Первая процедура – наименее интенсивный ток, потом возможно его увеличение.
Основные способы лечения
Методы борьбы с грыжей позвоночника разделяются на консервативные и хирургические.
Основные цели безоперационного способа — устранение болевого синдрома и снятие воспаления. Грамотная комплексная схема терапии в большинстве случаев позволяет добиться хороших результатов в лечении грыжи и избежать радикальных мер.
К консервативным методам относятся:
- приём медикаментозных средств;
- специальная физкультура;
- физиопроцедуры;
- лечебный массаж;
- плавание;
- использование корсета;
- новокаиновые блокады.
Оперативное вмешательство представляет собой удаление грыжи путем проведения операции. Хирургический метод применяется только в исключительных случаях, когда уже опробованы возможные варианты щадящей терапии. Облегчение самочувствия наступает практически незамедлительно, однако во время операции травмируется позвоночник, поэтому существует высокая вероятность рецидива.