Острый приступ остеохондроза проявляется исходя из того, какой позвоночный отдел подвергся заболеванию, к примеру, поясничный или шейный. В период обострения человек жалуется на сильный болевой синдром, а также появление дополнительной симптоматики. Если у человека диагностировано это неприятное заболевание, важно знать, что делать в момент приступа и как оказать себе первую помощь.
Причины
Приступы при остеохондрозе возникают по 3 причинам.
- Защемление нерва, смещённым диском или остеофитом, – спазмы скелетных мышц из-за их ложной иннервации, а в поясничном отделе возможны спазмы гладких мышц ЖКТ.
- Увеличение толщины аксона (воспаление нерва), который плотно соприкасается со смещённым диском или остеофитом из-за уменьшения пространства канала по которому проходит аксон: спазмы мышц; вспухание мягких тканей; ложная иннервация внутреннего органа, который иннервируется данным нервом.
- Защемление кровеносного сосуда смещённым диском или остеофитом: нарушение кровоснабжения одного или нескольких внутренних органов; кислородное голодание; сбои в работе сердечно-сосудистой системы.
Провоцирующие факторы.
- Переохлаждение – не обязательно переохлаждать именно поражённый остеохондрозом участок, воспаление одного нерва влечёт нарушение иннервации по всей длине спинного мозга.
- длительное нахождение в одном положении: если защемляются кровеносные сосуды, приступ начинается в том же положении; защемление нерва – после изменения положения тела.
- Резкие движения – на поздних стадиях остеохондроза. Характерны для шейного и поясничного отделов позвоночника.
- Повышенные нагрузки: при длительных нагрузках симптоматика проявляется постепенно, приступ длится несколько дней, недель; при одномоментной нагрузке – ярко выраженная симптоматика, кратковременность приступа.
- Во время сна; защемления нерва Франка и или 1, или 2 позвоночные артерии (в большинстве случаев); нарушение иннервации из-за незначительной отёчности мягких тканей на участке поражения.
- Повышение внутричерепного и или артериального давления – приступы при остеохондрозе шейного отдела.
- Стресс – незначительное увеличение в объёме нервных корешков – болевые сигналы из-за соприкосновения с поражённым участком.
- Иммунные заболевания костной ткани – реактивные воспалительные процессы.
- Инфекционные заболевания: вспухание мягких тканей; сгущение крови; увеличение в объёме костной ткани.
Важно: приступ могут также спровоцировать: резкое изменение рациона; препараты, накапливающие в организме жидкость или препятствующие её выведению; препараты и или народные средства, содержащие много солей или повышающие кислотность.
Что провоцирует приступ остеохондроза
Приступы в стадии обострения провоцирует целый ряд факторов, которые не всегда можно учесть. Острый период может наступить неожиданно и застать больного врасплох. Причины, которые могут вызвать приступ:
- поднятие тяжестей;
- длительный сон в одной (неудобной позе);
- резкие движения;
- физические нагрузки (особенно на позвоночник);
- резкое переохлаждение организма;
- пребывание в статичном положении длительное время;
- различные инфекционные заболевания;
- эмоциональный стресс;
- пониженный иммунитет.
Приступы остеохондроза могут вызывать сезонные обострения. Влияние погодных факторов на протекание заболевания – доказанный факт. Сильный мороз или жара могут провоцировать воспаление в любом отделе позвоночника.
Читать: Массаж при остеохондрозе позвоночника
Часто при остеохондрозе назначают курс массажа. Если процедура выполняется неправильно или непрофессионально, она может стать причиной обострения.
Виновницей проблем с позвоночником часто бывает баня. Резкие перепады температуры в парной вредны, особенно в острый период воспаления позвонков. К тому же, правила банных процедур при остеохондрозе часто нарушаются.
Симптоматика
Приступы остеохондроза бывают: кратковременными – длительность от нескольких секунд до нескольких минут, ярко выраженная симптоматика; длительные – до нескольких недель – симптоматика нарастающая; симптомы могут меняться, обострятся.
Шейный отдел:
- тошнота, тянущая боль в затылке, тупая, нарастающая головная боль – защемление мышц или позвоночных артерий;
- жжение в плечах, мышцах шеи, под черепной коробкой – разрыв сосудов, тромбы;
- кратковременная стреляющая боль в голове, плечах может отдавать в руки, кончики пальцев – пережатие нерва франка;
- шум и звон в ушах, повышение артериального и внутричерепного давления, кратковременная частичная потеря слуха – пережатие слухового нерва с последующим воспалением;
- кратковременная частичная потеря зрения, точки и круги перед глазами – нарушения кровоснабжения лобной доли головного мозга, замедление поступление кислорода.
Симптоматика обострения остеохондроза грудного отдела делится на 2 группы.
- Дорсаго: внезапная, пронизывающая боль, отдаёт в рёбра и лопатку; длительность – до нескольких минут; периодичность до 5-7 раз в день.
- дорсалгия: ноющая боль, нарастает постепенно, в течение 15-30 минут; приступ продолжается до нескольких недель с постепенным спазмированнием мышц спины и предплечий; боль усиливается при вдохе-выдохе или смене положения тела; в отличие от межрёберной невралгии, боль не блуждающая, не отдаёт в желудок. Нет существенного вспухания мягких тканей, локальное вспухание мышц.
Приступы в поясничном отделе проявляются 3 видами симптоматики.
- Люмбаго – резкая простреливающая боль после длительного напряжения одной группы мышц или защемления нервных корешков, как правила, в крестцовой зоне: длительность от 3 до 10 минут; усиление боли при движении; может отдавать в бёдра, почки, тянуть ноги.
- Люмбалгия – постепенное нарастание боли; онемение ног; пульсация в ягодицах; возникает из-за сильных физических нагрузок, сидения в одном положении без опоры; к нарастающей симптоматике может добавиться прострел в колене, боль в паху.
- Люмбоишиалгия – защемления нервных окончаний в поясничном отделе, сопровождающаяся воспалением, симптоматика нарастающая, сразу же, возникают резкие боли в мышцах ягодиц, простреливает в пах; может отдавать в мочевой пузырь. Почки; от цистита отличается отсутствием частых позывов к мочеиспусканию; от пиелонефрита – тупая боль не сопровождается значительным повышением температуры.
Важно: независимо от отдела позвоночника, приступ длительностью более получаса вызывает повышение температуры тела до 37,2-37,5. Температура держится на протяжении суток, не сбивается жаропонижающими. Исключение – препараты на основе ибупрофена.
Причины заболевания
С каждым годом количество больных увеличивается. Это объясняется тем фактом, что люди в развитых странах снизили уровень физической активности. Помимо этого, факторами риска являются:
- Генетическая предрасположенность;
- Избыточный вес;
- Возрастные изменения;
- Подъём тяжестей;
- Заболевания стоп (плоскостопие).
Согласно статистике, всё большее количество молодых людей начинают неприятное знакомство с болезнью в возрасте до тридцати лет. Ещё в XX-м веке такие случаи встречались значительно реже.
Остеохондроз — заболевание, отличающееся долгим и хроническим течением. Если не следовать комплексу мер, направленных на лечение, велика вероятность частых обострений.
Факторы риска, провоцирующие острые приступы, включают в себя:
- Сон в неудобной позе;
- Переохлаждение;
- Высокие физические нагрузки;
- Инфекционные заболевания;
- Резкие движения;
- Стрессы.
Например, спровоцировать невыносимую боль в области шейного отдела можно, повернув резко голову во время работы за компьютером. Приступ поясничного остеохондроза часто настигает неподготовленных любителей бравировать своей силой. Организм не в состоянии справиться с неожиданно высокими нагрузками, и отвечает болью по всему телу: страдают, в первую очередь, шея, спина, грудь и поясница.
Как отличить межрёберную невралгию от стенокардии?
Симптоматика невралгии схожа с симптомами стенокардии, но есть и отличия.
- При стенокардии интенсивность боли не меняется в зависимости от движений, единственное положение, когда болевые ощущение притупляются – лёжа на спине.
- Болезненные ощущения при стенокардии снимаются несколькими каплями Нитроглицерина.
- При стенокардии может пропадать голос, дыхание улучшается лёжа на спине – пропадает давящее чувство в груди.
- При стенокардии боль не простреливает, постепенно расходится по плечевой зоне и грудной клетке.
- Стенокардия вызывает полное онемение конечности, а при невралгии – блуждающая боль по конечностям, шее, спине, внутренним органам, простреливает в сердце.
- При невралгии повышение температуры тела до 37,8, в лежачем положении жжение в мышцах.
Что делать категорически запрещено?
Пациенты, которые страдают от приступов, готовы сделать все, чтобы быстрее избавиться от боли. Но важно знать, что такими действиями можно еще больше навредить своему здоровью. Итак, что нельзя делать во время приступов остеохондроза:
- Пытаться самостоятельно вправить позвонки или разрешить это сделать человеку без медицинского образования.
- Обрабатывать болезненное место мазью без врачебной консультации. К сожалению, такие эксперименты часто приводят к ожогам кожных покровов и усилению болезненных ощущений.
- Заниматься самолечением, принимать лекарства без назначения врача.
Если вовремя обратиться за помощью, удастся быстро избавиться от боли и предотвратить возможные осложнения.
Читайте, почему появляются боли в области сердца при остеохондрозе: причины, диагностика.
Узнайте, как развивается нарушение зрения при шейном остеохондрозе: клинические симптомы, диагностика и лечение.
Почему возникает тошнота при остеохондрозе шейного отдела: причины и механизм развития.
Первая помощь
Где бы ни возникала боль нужно принять горизонтальное удобное положение. Подождать пока расслабятся мышцы. Подсунуть руку под больного, найти указательным пальцем болевую точку. Круговыми движениями массировать до затихания болевых ощущений. Затем перевернуться на спину, растереть разогревающей настойкой. Укутать шерстяным пледом.
Принять лёгкое обезболивающее, лучше Солпадеин или 2 таблетки анальгина или 1,5 таблетки Темпалгина, Пенталгина, если масса тела превышает 70 кг. Кетанолл и его аналоги принимать, только если препараты принимались ранее и нет серьёзных патологий почек и печени. Спазмолитики не принимать одновременно с обезболивающими или принять спазмолитик через 15 минут или позже.
Перед подкладыванием валика под шею – прощупать, не выступают ли последних 3 шейных позвонка. Если есть сильное искривление или разница свыше 0,5 мм или кость аномально твёрдая – не подкладывать! Может быть необратимое поражение хрящей.
Если приступ не проходит или через несколько часов наблюдается рецидив – вызвать скорую помощь.
Первая помощь при остром остеохондрозе
Нередко возникают ситуации, когда и совершенно здоровым людям необходимо знать, что делать при приступах остеохондроза. Важно запомнить базовые правила, чтобы знать, как лечить приступ шейного, остеохондроза и других видов заболевания.
Главное выучить несколько простых моментов:
- Покой — главный способ, снимающий боль, в не слишком запущенных случаях. Необходимо обеспечить больному минимальные нагрузки. Это возможно только в лежачем положении. При этом ни в коем случае нельзя позволять человеку ложиться на мягкую постель. Желательно лечь на спину, подложив под ноги валик или просто согнуть их в коленях.
- Каждый больной должен иметь в наличии ортопедический матрас. Он поможет не только в долгой борьбе с болезнью, но и позволит заснуть при остром приступе поясничного остеохондроза.
- Когда самые страшные боли остались позади, необходимо избегать резких движений на протяжении нескольких дней. Прежде чем встать с кровати лучше повернуться на бок и медленно спуститься, поставив ноги на пол.
Каждый больной должен внимательно слушать своего лечащего врача, чтобы самостоятельно знать, как снять приступ остеохондроза. Общие советы не могут заменить индивидуальных рекомендаций по лечению и быстрому восстановлению тонуса мышц.
Польза и вред новокаиновой блокады
Среди врачей вертебрологов распространена практика купировать приступ инъекциями новокаина или его аналогами.
Преимущества метода: боль проходит практически мгновенно на длительное время; проходит отёчность и воспаление. Эффект длится от 3 часов до суток. Однако данный метод используют всё реже из-за массы недостатков:
- инъекции должен делать только квалифицированный вертебролог – погрешность даже на 0,5 мл может привести к параличу, другим патологиям опорно-двигательного аппарата;
- аллергия на новокаин проявляется через несколько секунд после укола и часто заканчивается анафилактическим шоком;
- Новокаин замедляет прохождение нервных импульсов – сбои в работе эндокринной системы вплоть до гормонального дисбаланса;
- Новокаин снижает иммунитет – предпосылка для развития инфекционных и иммунных заболеваний и ускорения деструктивных процессов костной и хрящевой тканей;
- Онемение участка спинного мозга – предпосылка к неумышленному травматизму.
Сколько может длиться острая фаза заболевания? ↑
Это определяется по наличию сохранения выраженных симптомов.
Обычно, при условии лечения, это сохраняется в течение 7 дней. Реже острый период длится 2 недели.
Тем не менее, активное лечение остеохондроза любого отдела длится 1-3 месяца.
Можно ли снять боль при остеохондрозе с помощью аппликатора Кузнецова? Об этом читайте в нашей статье про применение аппликатора Кузнецова. Что способствует развитию сколиоза у детей? Читайте тут.
Чем опасна протрузия межпозвоночного диска? Смотрите здесь.
Лечение синдрома приступа
Острые проявления устраняются медпрепаратами и массажем. Народные средства используются в профилактических целях или для облегчения симптоматики при длительных приступах.
Медикаментозное лечение
Применяются следующие схемы лечения.
- Боль на гране болевого порога, кратковременные обмороки: сильные обезболивающие – Баралгин, кетанов – 4-5 инъекций на протяжении суток; нестероидные противовоспалительные (НПВ), которые не задерживают жидкость в организме – Нимесил, нимесулид – перорально через 4-5 часов по таблетке Нимесулида или пакетику Нимесила первые сутки, следующие 2 сутки 2 раза, с 4 по 7 сутки 1 раз; витаминные комплексы B6, B12, A – витамины D, C. T – с продуктов питания.
- Приступ сопровождается реактивным воспалением с повышением температуры выше 39 и или одновременно протекает иммунное заболевание: суло-медрол (если нет противопоказаний, грозящих летальным исходом) 4 капельницы за 2 суток; далее – Медрол по 25 мг 1 сутки – 12,5 мг 7-9 суток плюс сбалансированное питание; других медпрепаратов не требуется; слабые преднизолоны менее эффективны, но раздражают стенки ЖКТ и мочеполовую систему.
- Боль, терпимая нет обмороков: НПВ по первой схеме, от других обезболивающих лучше отказаться.
- Длительный приступ со стабильными болевыми ощущениями и субфебрильной температурой тела (не выше 37,3) на протяжении суток: для детей до 8 лет – Ибупрофен, Нурофен не более 5 дней. Не превышать дозировки в инструкции; для взрослых – Нимесулид или Нимесил – максимальная дозировка по инструкции только с массой тела более 45 кг.
Важно: в схемы 1-3 включать: гепатопротекторы – Гепабене, Эсенсиале-форте и аналоги, при приёме глюкокортикостероидов инфузионно; гастропротекторы – Ранатодин, Викалин; кардиопротекторы – в зависимости от отклонения – Милдронат при брадикардии, кориол или Корвитол при тахикардии, обязательно Рибоксин и Аспаркам или аналоги, если есть аллергия; нефропротекторы – Палин.
Массаж
Массаж запрещён при высоком давлении, наличии швов или черепно-мозговой травмы. После хирургического вмешательства должно пройти не менее года. При беременности ставится на место диск и делается лёгкий точечный массаж. Разогревающий – может привести к выкидышу.
Если обострение спровоцировано смещением диска – посмотреть, нет ли в его окружности тромбов. Если есть – убирается тромб. Максимального эффекта можно достичь за 2-3 сеанса. Если тромб не соединяется с нервными окончаниями и мышцами – промассировать вокруг оного. Участок должен быть мягким, Под пальцами должен чувствоваться ток крови. Далее, указательным пальцем прощупать центр образования. Если нет уплотнения – по часовой стрелке, лёгкими круговыми движениями, разбивать тромб, постоянно расширяя диаметр круга.
Перед вправлением позвонка, хорошо просмотреть окружность и соседние позвонки. Они должны стоять ровно, по окружности не должны выступать мышцы, припухлости тканей.
Физиотерапия
Физиотерапевтические процедуры проводятся при длительном приступе или между оными. На выбор лечащего врача: магнитотерапия, лазерная терапия, озокерит. Магнитную и лазерную терапии не проводить в 1 день. От электрофореза лучше отказаться или проводить оный на хронической стадии остеохондроза.
Народные средства
Травяные отвары не снимают боль. Ими можно спасаться от нервозности, тошноты.
На 0,5 л холодной воды по 1 ч. Л. Ромашки, мяты, мелисы и корня валерьяны. Кипятить 1 мин. Дать остыть до комнатной температуры. Слить верхних 300 мл, выпить в 3 приёма по 100 мл. Остальные 200 мл процедить. Можно использовать для компрессов – снимает незначительную боль. Нельзя при пониженном артериальном давлении, детям до 12 лет. Детям от 6 до 12 лет, уменьшить дозу в 2 раза. От 3 до 6 – 1/3.
На 0.5 мл спирта по 1 ч. Л. Натёртого хрена, чёрного молотого перца, чеснока, 1 стакан мёда. Разогревающее натирание для профессиональных массажистов. Рассчитывать на 70 кг 1 ст. л. Нельзя беременным, детям до 14 лет, людям с повышенным артериальным давлением, тонкой или сухой кожей, близостью кровеносных сосудов к поверхности кожи.
Лечение препаратами
Для лечения остеохондрозного приступа используют группы лекарств:
- НПВС препараты, которые помогают быстро купировать боль. Эффективно используются в виде таблеток и мазей.
- Миорелаксанты. Избавляют от мышечного спазма, купируют боль, облегчают общее состояние человека.
- Хондропротекторы. Эффективная группа лекарств, которая помогает бороться с остеохондрозом. Препараты снимают боль, устраняют причину ее появления, улучшают местные обменные процесс в тканях, стимулируют регенерацию тканей.
Приступы остеохондроза – тяжелое состояние, которое доставляет пациенту множество проблем. Однако необходимо помнить, что самостоятельно пытаться устранить причину боли бывает опасно. Поэтому важно своевременно обратиться за помощью и пройти полный курс лечения.
Чего нельзя делать при обострении?
Несоблюдение нескольких запретов может привести к пагубным последствиям от общей интоксикации организма до смерти.
Нельзя:
- принимать медпрепараты, которые ранее не принимались – аллергия, а из-за истощения организма с 50% вероятностью сильный отёк носоглотки или анафилактические реакции;
- одновременно принимать обезболивающие и НПВ;
- принимать НПВ натощак – выпить за 5-10 минут до приёма стакан молока, кисели или жирного бульона;
- без назначения врача принимать глюкокортикостероиды – только врач может подобрать оптимальную схему уменьшения суточной дозы и сопутствующие препараты-протекторы;
- наносить на кожу разогревающие гели – Финалгон, Апизартрон – пчелиный и змеиный яды провоцируют аллергию и вымывание белка эластина с поражённой хрящевой ткани;
- без назначения врача пользоваться аппликаторами – возможно повреждение спинномозгового канала или повреждение аксона рефлекторной дуги.
Лечение остеохондроза
Лечение заболевания подразделяется на консервативное и оперативное. Большинство случаев в медицинской практике поддаются консервативному лечению, однако долгое игнорирование предписаний врачей приводит к операционному вмешательству.
Консервативное лечение включает в себя комплексный подход, индивидуальный для каждого пациента. Он строится на правильном совмещении различных методик.
Во главу угла ставится лечебная физкультура. Комплекс особенных упражнений помогает вернуть жизнеспособность мышц.
Кроме того, в комплексном лечении успешно зарекомендовали себя различные виды массажа. Он позволяет улучить кровообращение и снять болевые ощущения, возникающие при резких движениях.
В случаях заболевания средней тяжести уже применяется медикаментозная терапия. Она проводится на основе противовоспалительных, антиоксидантных и спазмолитических препаратов. По назначению врача могут использоваться средства, направленные на микроциркуляцию крови и профилактику дегенерации хрящевой ткани.
Важное значение имеет диета. К сожалению, многие пациенты недооценивают её значение для прогресса в победе над заболеванием. Правильное меню сводит к минимуму риск осложнений на другие органы. Кроме того, игнорирование вредной пищи позволяет больному увеличить эффективность медикаментозного лечения, насыщая организм большим количеством витаминов и питательных веществ.
В тяжёлых случаях консилиум врачей принимает решение об оперативном вмешательстве. Показаниями к немедленной операции служат потеря контроля над мочеиспусканием и дефекацией. Ещё одним распространённым симптомом является стеноз позвоночного столба. При этой разновидности заболевания возникает существенная угроза внутренним органам.
Согласно статистике, около 10 процентов больных нуждаются в операции, но только 2 процента решаются на хирургическое вмешательство. Остальные учатся жить, испытывая частые приступы остеохондроза.
Профилактика обострений
Чтобы избежать острых симптомов остеохондроза и его обострения, доктора рекомендуют придерживаться следующих правил:
- соблюдать режим дня, полноценно отдыхать, не утруждая себя чрезмерными физическими нагрузками, приходящимися на спину и позвоночник;
- спать и сидеть только в правильной, безопасной позе;
- регулярно посещать массажный кабинет, желательно проводить 2-3 курса массажа в год;
- заниматься гимнастикой, плаванием и другими полезными для здоровья позвоночника видами спорта;
- правильно питаться, обеспечивая организм необходимыми витаминами и микроэлементами.
Соблюдение этих нехитрых правил поможет предостеречься от обострений заболевания и поддерживать позвоночник в здоровом состоянии.
Народные методики
Лечение острого остеохондроза народными средствами проводится только в качестве вспомогательной терапии и применяется совместно с медикаментозной терапией. Перед использованием народных методик предварительно нужно проконсультироваться с доктором, чтобы предотвратить развитие осложнений.
Для лечения острого шейного остеохондроза можно прикладывать на ночь лист хрена к шее. Это средство помогает устранить даже самую сильную боль. В качестве компресса можно также использовать разведенную теплой водой глину.
Перемешать в равных пропорциях измельченный картофель с медом и применять в качестве компрессов, прикладывая их на болезненную область. Результативен для растирания масляный настой острого перца.
Симптомы обострения остеохондроза
Главным фактором развития суставного заболевания является большая нагрузка на позвоночник, что может быть связано с малоактивным образом жизни, неправильным выполнением физических упражнений, тяжелой работой. Кроме того, сутулость не добавит здоровья позвоночнику, из-за чего начинают страдать другие органы. Причинами развития остеохондроза также являются:
- ношение неправильно подобранной обуви;
- стрессы, депрессии, нарушение сна;
- возрастные изменения;
- алкоголь и курение;
- генетическая предрасположенность;
- переохлаждение.
Заболевание может проявляться ухудшением сна.
ЛокализацияПризнаки
| Шея | Головная боль, преимущественно в области затылка и темени |
| Боли в шее | |
| Черные точки перед глазами | |
| Головокружение | |
| Грудь | Болевой синдром в области груди и между лопаток, который усиливается со вздохом |
| Ощущение давления в груди | |
| Спазм между ребрами при ходьбе | |
| Поясница | Боль в пояснице, что усиливается при поднятии тяжести или смене положения |
| Нарушение чувствительности в бедрах, нижних конечностях |
При обнаружении подобных признаков нужно обратиться за медицинской помощью. Врач проведет полное обследование: пальпация, выяснение жалоб и анамнеза, назначит сдачу анализов, рентген, УЗИ, МРТ. По окончании диагностики он назначит лечение проблемной зоны с реабилитацией, а в дальнейшем порекомендует способы профилактики остеохондроза.
Снижение уровня эстрогена перед критическими днями способствует уменьшению выработке коллагена.
При месячных уровень эстрогенов значительно уменьшается. Организм хуже справляется с нагрузками на костную ткань, в результате она может повреждаться. Постоянное положение тела не облегчает ситуацию с межпозвоночными дисками и хрящами. Перед месячными происходит гормональная трансформация. Она непосредственно влияет на количество эстрогена.
Уровень гормона падает, что уменьшает выработку коллагена и ухудшает обмен кальция. Такие изменения являются основой того, что костная ткань подвергается дополнительным нагрузкам, нарушаются процессы в хрящах и межпозвоночных дисках. Все эти моменты создают оптимальные условия для обострения заболевания. Важно не путать естественные боли в пояснице при менструации с остеохондрозом.
Чтобы облегчить состояние, принимают препараты обезболивающего действия (Ибупрофен), НВПС (Мелоксикам, Артрозан, Диклофенак), спазмолитики (Мидокалм, Спазмалгон). В любом случае, заниматься самолечением недопустимо. При длительном течении возможно развитие осложнений патологии, таких как протрузия, грыжа.
Препараты принимают как внутрь, так и наружно. Ускорить процесс выздоровления можно с помощью лечебной физкультуры, физиотерапии, массажа.
Быстрее восстановиться поможет коррекция питания. Рекомендованным столом является диета с большим содержанием витаминов и минералов. Необходимо воздерживаться от острой, соленой пищи, алкогольных и газированных напитков.
Прогулки на свежем воздухе, занятия плаванием благотворно влияют на течение заболевания. При перепадах температур следует избегать переохлаждения, чтобы не спровоцировать обострение.
Основное клиническое проявление болезненных месячных – боли внизу живота, которые возникают за несколько дней или часов до наступления менструаций. Их выраженность меняется от незначительного дискомфорта до сильных болей. Болевой синдром может быть настолько выражен, что женщина теряет работоспособность и привычную активность. Болезненные ощущения могут длиться 3 – 4 суток, после чего они постепенно стихают.
Боли при дисменорее обычно имеют ноющий, схваткообразный характер. Нередко они иррадиируют в промежность, прямую кишку, поясницу и мочевой пузырь. Часто болезненные месячные сопровождаются тошнотой, нарушением сна, расстройствами пищеварительного тракта, повышенной раздражительностью.
Выраженность и интенсивность болей во время месячных определяется степенью дисменореи:
- Легкая степень – характеризуется кратковременной и умеренной болью. Слабо выраженные болезненные ощущения практически не отражаются на работоспособности и активности пациентки. Оставлять подобное состояние без внимания не рекомендуется, поскольку легкая степень альгоменореи может перейти в более тяжелую.
- Средняя степень – протекает с достаточно сильной болью, которой сопутствуют головная боль, приступы тошноты, общее недомогание и усталость. Во время месячных у пациенток наблюдается повышенная тревожность, депрессивные состояния и психоэмоциональные расстройства.
- Тяжелая степень – отличается сильной, резкой болью внизу живота, которая иррадиирует в мочевой пузырь или поясницу. Для тяжелой формы дисменореи характерно появление таких сопутствующих симптомов, как приступы головных болей, нарушения пищеварения, общая слабость, обморочные состояния. Многие специалисты считают, что подобное нарушение возникает на фоне врожденных аномалий строения репродуктивных органов.
Тактика лечения менструальных болей подбирается персонально с учетом выраженности, степени и формы болевого синдрома, а также причины, спровоцировавшей возникновение патологического нарушения.
При менструации в организме резко снижается уровень эстрогенов, одной из функций которых является сохранение эластичности и прочности костной ткани. Теоретически нарушение соотношения половых гормонов за такой короткий срок не может вызвать обострение. Но симптомы жалоб при поясничном остеохондрозе и боль в пояснице при месячных схожи между собой.
В период менструального цикла также происходят функциональные изменения в мышечной ткани, которые провоцируют болевой синдром. Дисменорея считается вариантом нормы в большинстве случаев и не вызывает беспокойства у женщин. Чтобы различить характер патологических проявлений, необходима дифференциальная диагностика.
Как показывает остеопатическая практика, наиболее распространенная причина болезненных месячных – спазмирование кровеносных сосудов, которые питают маточную шейку. Зажатые тканевые и мышечные структуры не получают должного питания, что провоцирует образование болевого синдрома. Появление спазмов может быть вызвано влиянием эндогенных и экзогенных факторов: неаккуратное гинекологическое обследование, психоэмоциональное перенапряжение и чрезмерные физические нагрузки.
Еще одна причина появления болей при месячных – патологии функционирования внутренних органов и связочного аппарата матки. Подобные изменения происходят при чрезмерных нагрузках, резком похудении, жестких диетах и нарушениях развития подросткового организма при половом созревании.
Хронические и острые патологии мочеполовых органов также могут привести к появлению болезненных менструаций.
Симптоматическая картина обострения остеохондроза зависит от локализации поражения. По проявлениям заболевания опытный врач определит, какой именно позвонок вовлечен в патологический процесс. Наиболее типичный симптом обострения – корешковый синдром, более известный как радикулит, причиной которого является защемление или сдавливание корешка спинномозгового нерва.
В некоторых случаях проявления острой стадии остеохондроза напоминают клиническую картину заболеваний органов, расположенных вблизи от места поражения. Такие симптомы усложняют установку диагноза, их называют симулирующими.
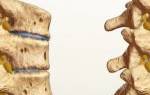
На рисунке продемонстрирована протрузия межпозвоночного диска — пульпозное ядро прорываясь через растрескавшееся фиброзное кольцо давит на спинномозговые корешки.
Характер проявления рецидива указывает на течение заболевания, которое может быть:
- регрессирующее;
- типично-устойчивое
- прогрессирующее течение.
Регрессирующее течение заболевания возможно на самых ранних стадиях развития остеохондроза при условии своевременного лечения. Каждое следующее обострение протекает легче предыдущего.
Типично-устойчивая форма отмечается при наличии незначительных необратимых изменений в структуре дисков, когда течение заболевания взято под контроль и пациент выполняет все рекомендации врача. Различия в интенсивности обострений незначительны.
При отсутствии необходимого лечения интенсивность и частота обострений со временем нарастают и врач определяет остеохондроз как прогрессирующий. В дисках обнаруживаются значительные необратимые изменения.
Перед месячными в организме женщины происходит активная гормональная перестройка, под действием которой заметно снижается выработка эстрогена, что нарушает синтез коллагена и обмен кальция. При этом страдает костная ткань, и усиливаются дегенеративные процессы в хрящах и межпозвоночных дисках. В этот период происходят функциональные изменения в мышечной ткани, которые провоцируют болевой синдром.
Нет научных доказательств тому, что месячные провоцируют обострение остеохондроза.
Вызвать обострение остеохондроза могут различные неблагоприятные факторы. И достаточно часто они не имеют, на первый взгляд, прямой связи с остеохондрозом. Также зачастую боли связывают с причинами, которые действительно никакого отношения к остеохондрозу не имеют. Чаще всего пациенты, рассуждая о том, почему обострилась болезнь, указывают на одни и те же причины.
Многие больные считают, что на нервной почве возможно развитие обострения остеохондроза. На самом деле вероятность этого минимальная, так как даже при сильном стрессе питание тканей межпозвоночного диска нарушается, но не так сильно, чтобы спровоцировать обострение. Хотя оно, безусловно, наблюдается при сильных нервных переживаниях. Самостоятельной причиной стресс быть не может, но он может привести к мышечным спазмам спины и стать косвенной причиной обострения.
Шейный отдел
Что предпринять от остеохондроза при месячных?
При возникновении сильных болезненных ощущений во время критических дней, можно принять нестероидный обезболивающий препарат. А также для снятия мышечного спазма применяются спазмолитики. Если боли имеют постоянный нарастающий характер необходимо пройти полную диагностику, так как это может свидетельствовать о развитии тяжелой патологии.
Без предварительного согласования копирование материалов сайта возможно в случае установки активной индексируемой ссылки на сайт.
Информация на сайте представлена исключительно для ознакомления. Рекомендуем обратиться к специалисту за дальнейшей консультацией и лечением.
Особенности лечения
Лечение острого остеохондроза основывается на комплексном подходе и подбирается для каждого пациента отдельно, в зависимости от стадии протекания болезни. Консервативная терапия состоит из приема медикаментозных препаратов, а также выполнения специально подобранных упражнений. Хирургическое лечение назначается в случае отсутствия положительной динамики, а также прогрессирования болезни на фоне длительного применения консервативных методик.
Кроме того, обязательно нужно строго соблюдать все рекомендации доктора и придерживаться диеты. Консервативное лечение острого приступа остеохондроза направлено на устранение имеющегося болевого синдрома, нормализацию функционирования позвоночника, а также профилактику патологических изменений. Обязательно применяются такие виды терапии, как:
- прием медикаментозных препаратов;
- методики физиотерапии;
- лечебная физкультура;
- массаж;
- мануальная терапия;
- вытяжение позвоночника.
Медикаментозные препараты при остеохондрозе применяются для купирования болезненных проявлений, воспаления и нормализации обменных процессов. При выраженной боли рекомендуется применение лекарственной блокады нервных окончаний, что способствует уменьшению выраженности тонуса мышц.
Физиотерапевтические методики помогают снизить болезненность, а также повысить результативность приема медикаментов, они также применяются в период реабилитации. Зачастую применяют воздействие магнитным полем, ультразвуковыми волнами, лазерными лучами.
Также применяется комплекс лечебной физкультуры, который при правильном и регулярном применении помогает нормализовать осанку, укрепить мышцы, связки, а также функционирование мышц. Приемы мануального массажа направлены на улучшение кровообращения, устранение мышечных спазмов.
Методы проведения мануальной терапии подбираются строго отдельно для каждого пациента. Точечное воздействие способствует нормализации процессов кровообращения, а также метаболизма. Кроме того, помогает укрепить иммунитет и служит хорошим средством профилактики.
Иногда применяется метод вытяжения позвоночника с применением специального оборудования. Он помогает увеличить межпозвоночное пространство до нормальных параметров, а также скорректировать нарушение строения позвоночника.
Возможные осложнения
Остеохондроз считается довольно сложным и опасным заболеванием, которое может привести со временем к инвалидности.
При неправильном или несвоевременном лечении болезнь может привести к очень серьезным последствиям. Постепенно самочувствие человека только лишь ухудшается. Прежде всего у больного может развиваться протрузия, которая представляет выпячивание пульпозного ядра. В случае его набухания у человека произойдут опасные нарушения. После полного разрушения фиброзного кольца начнет развиваться межпозвоночная грыжа.
Вместе с тем у человека происходит значительное разрастание костной ткани, образуются бляшки внутри сосудов. Когда начинают передавливаться позвоночные артерии, то мозг постепенно перестает получать требуемое питание, в результате этого падает давление и начинается кислородное голодание.
У больных с запущенной стадией остеохондроза зачастую наблюдается нарушение сердечного ритма, глотательных и дыхательных функций. Также развиваются довольно опасные осложнения в виде ухудшения зрения и слуха, а также координация движения.
Среди других видов осложнения нужно выделить такие как:
- протрузии;
- радикулит;
- кифозы;
- солевые отложения;
- инсульты спинного мозга;
- уменьшение мышц конечностей;
- паралич ног.
Несмотря на то что запущенная стадия болезни может протекать без выраженных признаков, она очень опасна из-за наличия риска возникновения осложнений, что постепенно приводит к инвалидности больного.
Почему менструации бывают болезненными?
Менструации – ежемесячный, физиологический процесс, происходящий в организме женщины и подтверждающий, что она находиться в детородном возрасте. Обычно, месячные протекают практически безболезненно. Но многие женщины могут испытывать болевые или не совсем приятные ощущения в животе в начале менструаций, длятся они не более двух-трех дней. Их выраженность может меняться от незначительных неприятных ощущений до очень сильных болей, которые могут нарушить повседневный уклад жизни и снизить ее активность.
Нельзя путать предменструальный синдром (ПМС) с болями во время месячных. Все симптомы ПМС с началом менструации проходят: раздражительность, отечность, головные боли и др. В место них появляется тяжесть и боль в низу живота, в пояснице, общее плохое самочувствие, они длятся не более 2-3 дней. Некоторые женщины вообще не знают, что такое ПМС, но сильно мучаются от болезненных месячных.
Если женщина страдает болями во время менструации, то обязательно нужна консультация гинеколога, а в идеале гинеколога-эндокринолога. Доктор назначит обследование и выявит болезни, обостряющиеся во время месячных, вызывая боли и неприятные ощущения. И только после этого выставляется диагноз альгодисменорея, в прямом переводе с латыни означает «болезненные менструации».
Причины болей во время месячных
Менструальная кровь и эндометрий выделяются благодаря интенсивным сокращениям матки, которые и вызывают боль. Причиной болезненных месячных может служить неправильное расположение самой матки, которая может сдавливать нервные окончания, вызывая боль в животе, в пояснице и крестце.
Интенсивность маточных сокращений и восприимчивость к боли, зависят от уровня гормонов в организме. Если повышено количество эстрогена (женский половой гормон), то месячные болезненные и обильные. Обычно это больше характерно для женщин старше 30 лет. Когда есть нарушение уровня нескольких гормонов, то женщина страдает как от болезненных месячных, так и от ПМС.
Нарушение равновесия между простагландинами и половыми гормонами (прогестерон) тоже приводит к болям. Простагландины – специальные химические вещества вырабатываются слизистой матки и участвуют в ее сокращении во время месячных. Чем выше их уровень в крови, тем матка интенсивнее сокращается, вызывая боль. Простагландины виновники и других сопутствующих симптомов: плохое общее самочувствие, учащенный пульс, головная боль, тошнота и рвота, потливость и др.
Щитовидная железа регулирует выработку всех гормонов нашего организма. Повышение ее функции может вызвать бессонницу, снижение массы тела и проявится тяжело протекающими менструациями.
Болезненные месячные бывают при неправильном положении матки и/или ее врожденном недоразвитии, воспалительных заболеваниях женских половых органов, эндометриозе, и др.
Чаще всего от болезненных месячных страдают молодые и не рожавшие женщины, это так же может говорить о бесплодии. Используя внутриматочную спираль, как средство предохранения от нежелательной беременности, женщина рискует усилить боли во время критических дней. И дело вовсе не в том, что внутриматочная спираль – инородное тело. Просто она повышает выработку простагландинов слизистой матки.
Сниженная или повышенная масса тела, возможно, будет причиной болезненных менструаций.
Симптомы
Альгодисменорея – самое частое гинекологическое заболевание. Она выражается не только болями в животе, но еще и расстройствами со стороны пищеварительного тракта (рвота, понос), нарушается общее самочувствие, часто возникают обморочные состояния, ломота в пояснице, боли в ногах, раздражительность. А, женщина, зная это, со страхом ожидает начала следующих менструаций. Появляются резкие перепады настроения, ухудшается общее стояние, ведь она относится к ним, как к катастрофе, которую избежать нельзя.
Болезненные менструации, вызванные анатомическими особенностями женского организма, носят название первичные. К ним относится: врожденное недоразвитие матки, неправильное ее положение или какие то другие врожденные состояния. Туда же причисляют и нарушения работы эндокринной системы, но при условии, что в самих половых органах женщины нет патологических процессов.
Вторичная альгодисменоря вызвана воспалительными заболеваниями матки, маточных труб и яичников, кольпитами. К ней приводят, так же, эндометриоз, фиброма матки, оперативные вмешательства в брюшную полость, и на внутренние половые органы женщины.
Симптомы, при которых нужна обязательно консультация у гинеколога:
- Есть боли во время менструации, но они не выраженные и не столь продолжительные,
- Боль во время критических дней неожиданно усиливается, а количество выделяемой менструальной крови становиться больше и женщина вынуждена менять более одного тампона или прокладки каждый час,
- Если повысилась температура тела, появились озноб, боли в суставах и мышцах, потливость, то это говорит о воспалительном процессе,
- Наличие не привычных выделений из половых путей, у которых неприятный запах, появление зуда в вульве, нарушения мочеиспускания и других неприятных ощущений это говорит об инфекции. Особенно, если перед появлением этих симптомов был не защищенный половой акт.
Симптомы, при появлении которых нужно обязательно вызвать скорую помощь:
- Потеря сознания,
- Появляется сильное головокружение, и женщине трудно встать с постели,
- Есть сильная или резкая боль в низу живота и в области таза, которая не выносима, и женщина не может выпрямиться,
- В менструальной крови есть кусочки ткани сероватого или серебристого цвета,
- Если женщина подозревает, что беременна, и у нее есть один из выше перечисленных симптомов.
Что делать?
В период обострения от спазмов можно спасаться спазмолитиками («Анальгин», «Ибупрофен»). Не рекомендуется принимать «Аспирин», так как его свойство разжижения крови может усилить кровопотерю. Можно попробовать облегчить болевые ощущения с помощью массажа, но к этому методу можно прибегнуть лишь в качестве профилактики спазма, при обострении это категорически запрещено. Снимают боль врачи- рефлексотерапевты, воздействуя на нужные участки тела различными способами: иглоукалывание, магнитотерапия, прижигания или аппликации. Рекомендуется придерживаться здорового питания: убрать из меню яйца и жирную пищу, избегать употребления кофе и чая. Нужно отказаться от употребления алкоголя и курения.
Дополнительные рекомендации для устранения неприятных ощущений
Быстрее восстановиться поможет коррекция питания. Рекомендованным столом является диета с большим содержанием витаминов и минералов. Необходимо воздерживаться от острой, соленой пищи, алкогольных и газированных напитков.
При отсутствии патологий со стороны мочевыделительной системы количество жидкости должно быть не менее 2 литров.
Прогулки на свежем воздухе, занятия плаванием благотворно влияют на течение заболевания. При перепадах температур следует избегать переохлаждения, чтобы не спровоцировать обострение.
Проведение диагностики
Для проведения лечения острого остеохондроза изначально нужно провести комплексную диагностику, чтобы определить особенность протекания болезни. Применяются такие методики исследования, как:
- рентгенологическое исследование;
- неврологические методики;
- миелография.
К дополнительным методикам, которые назначаются для уточнения поставленного диагноза, относятся:
- томография позвоночника;
- магнитно-резонансная томография.
Только при комплексно проведенном исследовании есть возможность точно поставить диагноз и назначить комплексное лечение.
Основная классификация и стадии протекания
Классификация острого остеохондроза довольно разнообразна, так как сама болезнь до конца еще не изучена. Заболевание подразделяется по локализации и клиническим проявлениям. По клиническим проявлениям это могут быть корешковые и рефлекторные синдромы.
Кроме того, острый остеохондроз имеет 4 степени протекания. На первоначальной стадии довольно сложно определить болезнь. У пациентов в этот период, как правило, не наблюдается выраженная симптоматика. Они испытывают сильное недомогание, которое довольно просто перепутать с другими болезнями.
Зачастую на первой стадии человек испытывает дискомфорт в области спины, что в основном связывают с переутомлением, сильными нагрузками, поэтому несвоевременно реагируют на тревожные сугробы организма. Эта болезнь протекает в скрытой форме и очень вяло. Зачастую выявляют эту болезнь совершенно случайно в ходе обследования.
Вторая стадия острого остеохондроза позвоночника сопровождается болезненными проявлениями, так как именно в этот период начинается разрушение хрящей. Если не будет назначена своевременная терапия, то будет быстро уменьшаться межпозвоночное пространство, в результате чего произойдет передавливание нервных окончаний, артерий и сосудов. Боль в таком случае купируется медикаментозными препаратами. Болезнь начинает причинять значительный дискомфорт человеку.
Третья стадия протекает со значительными изменениями в пораженной области. У пациентов начинает развиваться кифоз, сколиоз. Только лишь комплексное лечение поможет устранить имеющиеся дефекты.
Четвертая стадия болезни протекает с необратимыми изменениями. Человеку становится сложно передвигаться, так как даже при малейшем движении он испытывает мучительные боли. У него появляется смещение позвонков. Вместе с тем образуются патологические разрастания костной ткани. Очень часто на этой стадии человек становится инвалидом.
Другие методики
Для устранения болевого синдрома применяются методы физиотерапии. Они также способствуют усилению медикаментозного лечения и ускоряют реабилитационный период. Лечение осуществляется при помощи лазера, ультразвука, а также магнитных полей.
Нормализации кровообращения, повышению тонуса мышц, а также улучшению процесса метаболизма и работы нервной системы способствует гидромассаж. Подобная методика подразумевает под собой направление на болезненную область целенаправленного потока воды, которая поддается под давлением.
Мануальная терапия подразумевает под собой точечное воздействие, которое оказывается на костно-мышечную систему. Подобная методика способствует нормализации кровообращения и обмена веществ, а также укреплению иммунитета и профилактике развития осложнений.
Вытяжение позвоночника проводится при помощи специального оборудования, для расширения межпозвоночного пространства, коррекции строения позвоночника. Это приводит к минимизации или полному устранению болезненных ощущений. Хороший результат оказывает комплексное применение всех этих методик терапии.
Обязательно нужно соблюдать диетическое питание. Кушать при остеохондрозе нужно по 6 раз ежедневно, небольшими порциями. Кроме того, рекомендуется пить не менее 1,5 л воды в день. При протекании остеохондроза можно кушать нежирные сорта мяса и рыбы, свежие овощи и фрукты, а также молочные продукты. Рекомендуется минимизировать острые приправы, сладкие и мучные продукты, копчености.
Пищу рекомендуется готовить на пару, так как при этом способе приготовления продукты сохраняют максимальное количество содержащихся витаминов и полезных микроэлементов. Салаты лучше всего заправлять оливковым маслом.
При не результативности консервативных методик применяется оперативное лечение. Оно назначается только лечащим доктором. Кроме того, подобная методика применяется при сильных поражениях позвоночника.
Особенность патологии
Острый остеохондроз представляет собой болезнь позвоночника, особенностью которой является протекание дегенеративно-дистрофических процессов с поражением межпозвоночных дисков, а также тканей позвоночника. Основным признаком его протекания является острая боль в пораженной области.
Среди симптомов доктора выделяют нарушение чувствительности, атрофию мышц, а также сбои в функционировании рядом расположенных органов. Доктора различают такие виды болезни как:
- шейный;
- грудной;
- поясничный остеохондроз.
Если своевременно не провести лечение, то болезнь может перейти в хроническую стадию и приобрести необратимый характер. В основном заболевание возникает по причине неравномерного распределения нагрузки на позвоночник. Это происходит при ношении тяжести только в одной руке, длительном пребывании в неудобном положении, ночном отдыхе на неровном матрасе.
Все это приводит к частым болям в пораженных отделах позвоночника. В основном болезнь затрагивает людей в возрасте 30-35 лет, но, при отрицательных условиях патология развивается и в юношеском возрасте.
Экстренная помощь
Оказать неотложную помощь и снять приступ от остеохондроза грудного отдела можно при выполнении алгоритма:
- Перенести в постель или переместить на пол пострадавшего, придав удобную позу. Ограничить двигательную активность, не снимать одежду во избежание усиления боли. Оптимально положить больного на спину, согнув ноги в коленных суставах, подложить плотный тканый валик под поясницу для разгрузки позвоночного столба. При резком приступе и невозможности разогнуться, порекомендуйте пострадавшему принять «позу младенца» — лежа на боку подтянуть ноги к подбородку, обхватить колени руками.
- В зону поражения приложить прохладный компресс, который помогает снять спазм, уменьшить боль. Теплый компресс помогает наладить кровообращение, для этого используют сухое тепло – шерстяной платок, ватно-марлевый валик.
- Провести обезболивание – анальгетиками или группой НПВП (Парацетамол, Ибупрофен, Кетанов, Солпадеин).
- При обострении грудного остеохондроза необходимо туго забинтовать пораженный участок.
Первоочередная задача при возникновении приступа как можно скорее провести тщательную диагностику, осмотр у квалифицированного специалиста с оказанием врачебной помощи пациенту.
Острый приступ остеохондроза грудного отдела: симптомы и методы борьбы
Содержание
Остеохондрозом грудного отдела называют дистрофический процесс, происходящий в грудном участке позвоночного столба. В ходе которого внутри костных и хрящевых тканей позвоночника протекают изменения патологического характера, приводящие к разрушению суставов и связок, а также межпозвонковых дисков. Это может вызвать острый приступ остеохондроза.
Это заболевание проявляется не так остро, как симптомы поясничного остеохондроза, однако от этого не становится менее опасным, скорее, наоборот: чем дольше вы не ощущаете симптомов, тем больше болезнь прогрессирует. Поэтому каждый должен знать, как снять приступ остеохондроза самостоятельно или при помощи медицины.
Особенности грудного остеохондроза
Грудной отдел позвоночника по сравнению с другими отделами не так подвижен. Грудина, ребра и позвонки крепко соединены друг с другом в прочную конструкцию, мало подверженную травматическим внешним воздействиям. Этим и объясняются редкие обращения больных к докторам с жалобами: клинически этот вид остеохондроза не проявляется и он не такой острый.
На самом деле практически каждый человек, ведущий малоподвижный образ жизни в связи с родом деятельности, подвержен деформирующим изменениям в позвоночном столбе, поэтому важно знать, как снять их симптомы. Риски развития грудного остеохондроза повышаются при наличии таких факторов, как травмы, ослабленные мышцы спины, сколиоз или плохая осанка.
Причин возникновения болезненных симптомов при остеохондрозе, в том числе и в области грудины, может быть несколько:
- межпозвонковые грыжи;
- истончение межпозвонковых дисков при дистрофии пульпозных ядер;
- протрузия;
- образования остеофитов;
- разрушение и истощение поверхностей хрящей.
Эти изменения могут привести к радикулопатии (компрессии корешковой структуры нервов спинного мозга), грудной компрессионной миелопатии (компрессии спинного мозга), а также компрессионно-васкулярной миелоишемии, то есть поражению спинного мозга, причиной которого является нарушение снабжения кровью грудного отдела вследствие сужения вен и артерий.
Симптомы, свидетельствующие об остеохондрозе грудного отдела
Вы сможете определить наличие такого заболевания, ощутив следующие симптомы:
- возникновение болезненных ощущений в области грудного отдела, которые усиливаются при физических нагрузках или долгом пребывании в одной и той же позе;
- боль тупого характера в участке между лопатками;
- болевые реакции на движения корпуса в разные стороны, подъем рук;
- боль при дыхании (глубоком вдохе);
- острый приступ боли в промежутках между ребер при ходьбе;
- сдавливание в области спины или груди.
Вы можете предупредить опасность остеохондроза и позаботиться о том, как снять приступ, обратив внимание на такие признаки:
- «мурашки» по коже;
- ощущение онемения на некоторых участках кожи;
- жжение и зуд или похолодание в ступнях ног;
- шелушение кожных покровов и высокая ломкость ногтей (эти признаки свидетельствуют о нарушениях сосудистой системы);
- частые расстройства желудочно-кишечного тракта без видимых причин, например, тошнота, понос, запор, метеоризм.
По своей симптоматике острый остеохондроз грудного отдела похож на некоторые другие заболевания, например, инфаркт миокарда, пневмонию, стенокардию, гастрологические заболевания. Поэтому при обнаружении каких-либо из вышеозначенных симптомов следует сразу же провести общую диагностику всего организма при помощи лабораторных и инструментальных обследований.
Проявление приступа остеохондроза грудного отдела
При запущенности остеохондроза грудного отдела он начинает проявлять себя в виде вербальных синдромов, называемых дорсаго и дорсалгия. Эти симптомы могут непосредственно зависеть от того, насколько изменяется их локализация в позвоночном столбе.
Дорсаго характеризуется мгновенной острой болью области грудного отдела на уровне позвоночника. Чаще всего на это жалуются люди, проводящие много времени сидя в одной, часто неудобной позе, выполняя однообразную работу. Грудной прострел, как еще называют приступ дорсаго, можно сравнить с кинжальной болью в межлопаточной области. Происходит напряжение мышц в такой степени, что дыхание затрудняется.
Болезненные ощущения в этом случае распространяются по ребрам к грудине, отдавая в лопатку. Похожие симптомы ощущаются при инфаркте миокарда, но, пытаясь снять приступ с помощью нитроглицерина или подобных препаратов, пациент не чувствует облегчения. К тому же его электрокардиограмма находится в пределах нормы по возрасту. Двигая корпусом в стороны, больной чувствует усиление боли. Те же симптомы вызывает пальпация груди в районе позвоночника.
В отличие от дорсаго, дорсалгия проявляет себя постепенно, ее продолжительность может составлять 2-3 недели. Приступ характеризуется нерезкими болями в пораженном участке позвоночника, дискомфортом, усилением боли при наклонах и глубоком дыхании. Мышцы напряжены, что значительно ограничивает возможность движения в области шейного (верхняя дорсалгия) и пояснично-грудного (нижняя дорсалгия) отдела. Спазмы настолько выражены, что создается ощущение острой нехватки воздуха.
В ночное время, в период сна, боль может усилиться, при пробуждении она обычно проходит. Снять острый приступ можно непродолжительной ходьбой.
Нижняя дорсалгия своими симптомами схожа с пневмонией. Разница лишь в том, что при пневмонии добавляются одышка, повышение температуры и кашель.
Чтобы знать, как снять приступ грудного, поясничного и шейного остеохондроза, следует обратиться за помощью к терапевту, который назначит лечение. В противном случае может понадобиться хирургическое вмешательство.
Методы медикаментозного лечения остеохондроза в грудном отделе позвоночника
Для того чтобы снять приступ остеохондроза, проводят традиционное симптоматическое лечение с применением анальгетиков, обезболивающих мазей и НПВС. В случае необходимости, чтобы снять приступ, врач может прописать антидепрессанты или миорелаксанты.
При лечении остеохондроза грудного участка позвоночника на любой стадии назначаются препараты, которые восстанавливают хрящевые ткани — хондропротекторы, а также витамины и минералы, способствующие прочности связок и восстановлению костной ткани.
Медикаменты следует комбинировать с такими методами, как:
- лечебная физкультура — ежедневные специальные упражнения;
- массаж;
- акупрессура;
- физиотерапия;
- иглорефлексотерапия.
Регулярное применение акупунктуры и акупрессуры поможет значительно уменьшить болевой синдром, снять приступ остеохондроза, стимулировать иммунитет, привести в норму артериальное давление. ЛФК укрепит мышцы спины, шейного отдела и поясницы, уравновесит дыхание, восстановит изгибы позвоночника и сформирует правильную осанку. Массаж снимет напряжение мышц, блокирует боль, усилит кровообращение.
Сочетая лечебную физкультуру и гимнастику с массажем, можно гораздо быстрее достичь положительного эффекта.
Использованные источники:artrozmed.ru
Причины обострения недуга во время месячных
Во время месячных боль можно охарактеризовать как тянущую, иррадиирущую или нет в область поясницы. Это объясняется сокращением матки. Синдром обычно не беспокоит женщину больше двух-трех дней в месяц с постепенным угасанием симптома. Отмечается нарушение оттока крови из матки и воздействие простагландинов на нервные клетки.
Для остеохондроза характерна иррадиация боли в нижние конечности, ягодицы, грудную клетку. Такая боль острая, колющая — без лечения она будет усиливаться. Чтобы ответить на вопрос, может ли наблюдаться рецидив болезни во время месячных, необходимо проконсультироваться с врачом. Это зависит не только от физиологических особенностей, но и степени тяжести нарушений в позвоночнике.
Остеохондроз и переохлаждение
Тот самый запрещенный к показу выпуск, за который Эрнст уволил Малахова!
Суставы и хрящи вылечатся за 14 дней с помощью обычного…
Общая информация
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…
Читать далее »
Остеохондроз шейного отдела позвоночника – прогрессирующее заболевание, представляющее собой дегенеративно-дистрофические нарушения межпозвоночных дисков шейного отдела позвоночника.
Шейный отдел позвоночника состоит из семи дисков, это самый подвижный отдел позвоночника, который обеспечивает возможность наклонов и поворотов головы. Он имеет относительно слабый мышечный корсет. При этом нестабильность собственно шейного отдела в сочетании с постоянной физической нагрузкой (необходимость поддержания головы, контроля поворотов и наклонов) объясняют высокую подверженность данного отдела позвоночника как травмам, так и дистрофическим изменениям, которые и являются по сути остеохондрозом.
Виды и стадии заболевания
Остеохондроз – болезнь, которой подвержен не только шейный, но и другие отделы позвоночника. Существует также грудной остеохондроз, поясничный остеохондроз и распространенный – когда болезнь распространена сразу на несколько разных отделов позвоночника.
Различают 4 основные стадии течения этой болезни:
Первая стадия – основным признаком на этой стадии является нестабильность, которая проявляется в первоначальных нарушениях позвоночных дисков.
Вторая стадия – здесь основным признаком является уже протрузия дисков. Уменьшаются щели между позвонками, постепенно начинает разрушаться фибровое кольцо, также возможны болевые синдромы, связанные с возможным защемлением нервных окончаний.
Третья стадия – на этой стадии происходит окончательное разрушение кольца, в результате чего образовываются межпозвоночные грыжи. Также для этой стадии характерна серьезная деформация позвоночника.
Четвертая стадия является последней и самой тяжелой. Любые движения начинают причинять серьезную острую боль, соответственно становится очень трудно передвигаться. Периодически происходит улучшение общего состояния, в результате которых боль уменьшается, но ни о чем хорошем это не говорит, это свидетельствует только о том, что образуются костные разрастания, которые соединяют позвонки и ограничивают возможность движения, что приводит к инвалидности.
Лечение остеохондроза шейного отдела назначается в зависимости от симптомов и стадии болезни.
Причины появления остеохондроза
Сегодня остеохондроз стремительно «молодеет». Не так давно этот диагноз считался уделом пожилых людей и редко когда ставился людям младше 40 лет. Но сейчас все чаще эта болезнь наблюдается у молодежи, сильно увеличилось количество больных в возрасте 18-30 лет. Причин довольно много, наиболее распространенные:
- нарушение осанки;
- избыточный вес;
- искривление позвоночника;
- травмы спины;
- нарушение обмена веществ;
- физически тяжелый труд;
- слабая физическая подготовка;
- ошибки в тренировочном процессе у спортсменов;
- стрессы и нервное перенапряжение;
- резкое сокращение или вообще прекращение тренировок спортсменами;
- малоподвижный или сидячий образ жизни;
- инфекционные заболевания и переохлаждение.
Остеохондроз вообще является логичным продолжением мышечных зажимов. В итоге спазм мышц сильно ограничивает подвижность позвонков в шейном отделе, ухудшается кровоснабжение, нарушается осанка, в итоге начинаются дистрофические процессы в межпозвонковых дисках и позвонках, сужаются межпозвоночные отверстия, в результате сдавливаются нервные корешки, которые выходят через них.
Проявления шейного остеохондроза
Шейный отдел позвоночника насыщен кровеносными сосудами, которые питают головной мозг человека. Поэтому в большинстве своем признаки и проявления остеохондроза связаны именно с плохим снабжением органов головы кровью, в частности – с нарушением кровообращения головного мозга.
Наиболее заметными проявлениями этой болезни являются:
- частые головные боли;
- головокружение вплоть до потери сознания;
- нарушение координации движений, в основном – нарушение походки;
- звон в ушах, снижение слуха;
- ухудшение зрения;
- ухудшение состояния зубов;
- изменение голоса (охриплость, ослабление голоса и т.п.);
- храп, который сам по себе является признаком хронического напряжения мышц;
Также при сдавливании нервов в шейном отделе могут наблюдаться похолодание или онемение пальцев, чувствоваться слабость в руках.
Защемление нервов также может вызвать боли в горле, шее, болезненность кожи головы, даже зубную боль. Так что вполне возможна ситуация, когда вы удаляете зуб, а нужно лечить шею. Как в старом мультике: «раз болит зуб, надо лечить хвост».
Также боль может распространяться в руку или плечо, при этом она будет усиливаться или ослабляться в зависимости от положения или поворота головы. Сильную боль могут сопровождать тошнота или головокружение.
Симптомы болезни
Итак, мы разобрались, как себя проявляет остеохондроз в шейном отделе позвоночника. Симптомы несколько отличаются от проявлений, ведь, как вы наверняка заметили, практически любое из проявлений этой болезни можно списать на что-то другое. Головную боль – на стрессы, ухудшение зрения – на телевизор, снижение слуха – на использование наушников, и т.д.
В основном же симптомы остеохондроза шейного отдела зависят от того, что именно стало объектом поражения болезни. Поэтому различают:
- корешковые синдромы;
- компрессию спинного мозга;
- синдром позвоночной артерии;
- ирритативно-рефлекторные синдромы;
- кардинальный синдром и т.д.
Давайте рассмотрим подробнее самые распространенные из них.
Тот самый запрещенный к показу выпуск, за который Эрнст уволил Малахова!
Суставы и хрящи вылечатся за 14 дней с помощью обычного…
Корешковые синдромы
Также их еще называют шейным радикулитом. Они возникают при защемлении нерва в шейном отделе, иначе говоря – при комремировании корешков. Связанны эти симптомы именно со сдавливанием нервных корешков. Боль передается от шеи вниз, может доходить до лопатки и опускаться далее по плечу, наружной части предплечья к пальцам руки. Также может наблюдаться эффект «беганья мурашек», пастозность, покалывание пальцев, кисти или предплечья.
В зависимости от того, какой именно сегмент поражен болезнью, могут отличаться и симптомы. Например, если поражены корешки центрального нерва, то пастозными будут большой, указательный и средний пальцы. При поражении корешков плечевого нерва – безымянный и мизинец. При этом все остальные симптомы будут оставаться идентичными.
Ирриативно-рефлекторные синдромы
Симптомом является острая, «жгучая» боль в области шеи или в шейно-затылочной области, проявляющаяся при движении после статического состояния. Например, после сна, при чихании, при резких поворотах головы. Боль может «отдавать» в грудную клетку и плечо.
Синдром позвоночной артерии
Симптомами в данном случае являются «жгучая» или пульсирующая головная боль, которая может захватывать висок, затылок, темень, надбровную область. Боль обычно постоянная, иногда – приступообразная. Обычно серьезно усиливается после продолжительного нахождения в неудобной позе или при движении. В случае общей слабости организма возможны потеря сознания или тошнота. Также есть вероятность возникновения слуховых нарушений – снижение остроты слуха, шум, расстройства вестибулярного аппарата. Также данный синдром может сказаться на зрении – боль в глазах, понижение остроты зрения и т.д.
Кардиальный синдром
При этом синдроме симптомы остеохондроза шейного отдела позвоночника практически аналогичны симптомам стенокардии. Потому в некоторых случаях есть опасность, что вместо лечения остеохондроза шейного отдела будет проводиться лечение (практически бесполезное в данном случае) стенокардии.
Считается, что спазмы и сокращения мышц в области сердца могут быть обусловлены сдавливанием корешков в одном из нижних сегментов шейного отдела, результатом и становится такой рефлекторный отклик.
Вообще же кардиальный синдром возникает в том случае, когда раздражаются корешки большой грудной мышцы или корешки диафрагмального нерва, поскольку именно его волокна ведут к перикарду. Боли в этом случае могут быть приступообразными и продолжаться довольно долго – до нескольких часов. Усиливаются при резких движениях, возникающих при чихании, кашле или резком повороте головы. Также возможным явлением при этом синдроме становятся экстрасистолия и тахикардия, при этом коронорасширяющие препараты боль снять не могут, а кардиограмма, снятая во время приступа, не показывает никаких признаков нарушения кровообращения.
«Йога для лица» при профилактике остеохондроза шеи:
По этой ссылке можно скачать бесплатный обучающий курс «Секреты лечения шейного остеохондроза«.
На этой странице вы можете почитать про то, как помогает йога при шейном и поясничном остеохондрозе, а ниже на видео можно посмотреть одно из таких упражнений:
- Станьте сильнее всего за 15 минут!
- Миозит мышц грудной клетки и его лечение
- Проявления и терапия деформации Хаглунда
- Вдыхаем и худеем
- Лечение мигрени народными средствами
- Артроз и периартроз
- Боли
- Видео
- Грыжа позвоночника
- Дорсопатия
- Другие заболевания
- Заболевания спинного мозга
- Заболевания суставов
- Кифоз
- Миозит
- Невралгия
- Опухоли позвоночника
- Остеоартроз
- Остеопороз
- Остеохондроз
- Протрузия
- Радикулит
- Синдромы
- Сколиоз
- Спондилез
- Спондилолистез
- Товары для позвоночника
- Травмы позвоночника
- Упражнения для спины
- Это интересно
- 07 февраля 2019
- Сосудистая дистония и вчд — как лечиться?
- 06 февраля 2019
- Сильно стучит сердце и немеют конечности, становится мало воздуха
- 05 февраля 2019
- Дегенеративный стеноз диска — как вылечить?
- 04 февраля 2019
- Почему появился шум в ушах и что делать?
- 03 февраля 2019
- Можно ли принимать колхицин с другими нестероидными препаратами?
Каталог клиник по лечению позвоночника
Список препаратов и лекарственных средств
© 2013 — 2019 Vashaspina.ru | Карта сайта | Лечение в Израиле | Обратная связь | О сайте | Пользовательское соглашение | Политика конфиденциальности Информация на сайте предоставлена исключительно в популярно-ознакомительных целях, не претендует на справочную и медицинскую точность, не является руководством к действию. Не занимайтесь самолечением. Проконсультируйтесь со своим лечащим врачом. Использование материалов с сайта разрешается только при наличии гиперссылки на сайт VashaSpina.ru.
Пациентов интересуют такие вопросы, как вылечить пояснично-крестцовый радикулит и симптомы данного заболевания. Радикулит крестцовый встречается гораздо чаще, чем другие виды такого заболевания. Диагностируется у людей, которые достигли возраста 35–50 лет, и поражает практически 10% взрослого населения.
Почему возникает пояснично-крестцовый радикулит?
Радикулит пояснично-крестцового отдела позвоночника относят к патологиям, которые поражают периферическую нервную систему. Это означает, что корешки спинномозговых нервов будут сдавливаться из-за развития воспалительного процесса. Так развивается остеохондроз крестцового отдела позвоночника, переходящий потом в радикулит, который можно охарактеризовать следующими факторами:
- Хронический характер течения, что среди болезней поясничного отдела довольно частое явление.
- Происходит периодическое обострение, длящееся у того или иного человека по-разному.
- Развитие болезни сильно зависит от работы в сложных климатических условиях, влияния физических нагрузок, которые могут вызывать дисфункцию в работе позвоночника.
Каковы у такого заболевания, как крестцовый радикулит, основные причины и предпосылки развития? При проявлении сильной боли в пояснице человек начинает искать средство, чтобы унять интенсивность спазмов, устранить воспалительные процессы. Отправляясь на прием к врачу, пациент получает направление на анализы и диагностику. Такие мероприятия необходимы для того, чтобы понять причины воспаления, определить, какие факторы вызвали активизацию болезни и разную интенсивность болевого синдрома.
При радикулите пояснично-крестцового отдела позвоночника врачи берут во внимание абсолютно все факторы, поскольку заболевание является не первичным, а вторичным проявлением другой патологии.
К наиболее распространенным причинам того, почему возникает радикулит крестцовый, относятся последствия развития остеохондроза, которые носят дегенеративный характер. Все изменения происходят в межпозвонковых дисках. Это происходит из-за того, что они не получают нормального питания, что вызывает изменения как структурного, так и качественного направления, но невоспалительного характера. Далее происходит постепенное высыхание пульпозного ядра диска, в нем начинают возникать трещины.
Чем выше уровень дегенерации, тем больше будет происходить выпячивание ядра, наблюдается разрыв кольца, что вызывает образование грыжи межпозвонкового диска.
В результате этого начинают развиваться другие патологические процессы. В частности, уменьшается высота между межпозвонковыми дисками, ослабевают связки, на краях позвонков растут костные образования (остеофиты). Именно они травмируют мягкие ткани, давят на нервные окончания спинного мозга, что и провоцирует боль разной интенсивности.
Если не лечить на этой стадии радикулит крестцовый, то может вполне развиться процесс стеноза, т.е. сужение позвоночного канала. Пострадать могут и соседние каналы, нервные волокна, через пучки которых в ноги могут передаваться болевые импульсы. Поражает боль и внутренние органы. Чем больше сдавливаются пучки нервов, тем характернее будут признаки при радикулите крестцово-поясничного отдела.
Среди других причин отмечают:
- Получение травмы позвоночника.
- Образование на периферической нервной системе опухолей.
- Развитие таких болезней, как спондилолистез и артрит.
- Наследственность и генетическая предрасположенность.
- Гиподинамия.
- Сильная нагрузка на позвоночник, которая будет иметь регулярный и постоянный характер, что и провоцирует боль.
- Возникновение аутоиммунных патологий.
- В околопозвоночных тканях начинают развиваться воспалительные процессы.
- Происходит нарушение в обменных процессах, которое вызывает отложение солей и возникновение остеофитов.
Обычно предпосылками к тому, чтобы начал проявляться крестцовый радикулит, помимо нагрузки и инфекций, становятся такие факторы, как:
- Наличие большого количества токсинов в организме, что вызывает сильную интоксикацию и поражение разных отделов позвоночника, внутренних органов.
- Переохлаждение.
- Физическое перенапряжение.
- Простуда.
- Грипп.
- Резкие движения спины, особенно в области поясничного отдела.
Врачи установили, что один фактор не способен спровоцировать развитие остеохондроза или радикулита поясничного отдела. Для возникновения этого заболевания необходимо два условия: наличие комплекса причин (полиэтиология) и постоянный характер влияния тех или иных факторов, особенно физических нагрузок.
Каковы симптомы заболевания?
В первую очередь — это наличие болевого симптома, который может иметь разную интенсивность, локализацию, при резких движениях симптоматика сильно обостряется. Особенно это проявляется, когда больной двигает нижней частью тела, падает, поднимает тяжести, занимается спортом.
Клинический симптом сильно проявляется, когда пациенты кашляют, чихают, напрягают мышцы живота.
У людей, которых поразил радикулит в пояснице, будет сильно ограничены движения. Например, при попытках наклониться в разные стороны.
Нарушаются двигательные функции, когда люди не могут встать на носочки или согнуть пальцы ног.
Среди довольно специфических симптомов при радикулите стоит отметить те, которые связаны с болевыми проявлениями.
- Симптом Нери проявляется, если болезненность охватывает нижнюю часть тела, и начинает усиливаться, когда человек резко наклоняет голову вперед.
- Симптом Бонне — боль поражает седалищный нерв на ягодице, и там, где происходит поражение, начинает сглаживаться складка под ней.
- Симптом Бехтерева — боль способна вызвать рефлекторное сгибание ноги. Наблюдается чаще всего, когда больной пытается из лежачего положения сесть или встать.
- Симптом Ласега отмечается врачами у пациентов в разных отделах позвоночника или других частях тела. В частности, ягодичной, поясничной области, задней поверхности ноги. Если ногу выпрямить и попытаться поднять, лежа на спине, тогда боль может стать невыносимой.
- Симптом Дежерина проявляется при попытке чихнуть или покашлять.
Радикулит крестцовый имеет и другие симптомы, о которых нужно информировать врача, чтобы он мог назначить адекватное лечение. Признаки заболевания принято делить на 3 группы:
- Слабость мышц, вызванная тем, что происходит компрессия нервных импульсов. В результате начинает нарушаться функциональность и работоспособность мышц.
- Нарушается чувствительность, что вызвано сдавливанием корешков нервных окончаний. Это вызывает самые разные неврологические симптомы, в результате чего происходит нарушение в процессах прохождения нервных импульсов. Больные в этом случае будут ощущать жжение, покалывание, мурашки, онемение.
- Болезненность, болевые спазмы и ощущения, которые могут быть быстропроходящими или длительными, отличаются по характеру и интенсивности.
Болевая симптоматика имеет собственную классификацию:
- Люмбоишиалгия, которая признана довольно специфическим болевым проявлением. Это совмещение прострела и боли в ягодице, спине. Отличительной чертой является длительная, ноющая и жгучая боль, которая ощущается в пояснице, начинает отдавать в левую или правую ногу.
- Прострел, который называется в медицине эффект люмбаго. Это очень острая боль в пояснице, которая начинает беспокоить человека при увеличении физического напряжения и нагрузок на поясницу или же когда произошло переохлаждение. Приступ может длиться от 2–3 минут до 24 часов. Спровоцировать боль могут разные факторы, среди которых часто встречаются спазмы в мышцах, межпозвонковая грыжа, смещение позвонков.
- Ишиас — это боль, которая поражает самый низ поясничного отдела, переходя в ягодицу. Болезненность способна мигрировать по ноге, переходить в стопу. Одновременно наблюдается стреляющая боль или мышечная слабость
Если болезнь прогрессирует, тогда могут наблюдаться и внешние изменения. Наиболее часто это увеличение кифоза и сколиоза, распрямление поясничного лордоза.
Как лечить заболевание?
Как лечить пояснично-крестцовый радикулит? Терапия подбирается индивидуально для каждого пациента, исходя из клинической картины и симптоматики, стадии и причины воспалительного процесса.
Лечение заболевания носит комплексный характер, что предусматривает прием медикаментов, прохождение физиотерапии, посещение массажного и лечебно-физкультурного кабинета.
Что представляет собой крестцовый радикулит, симптомы и лечение данного заболевания — такие вопросы больные задают лечащему врачу. Обычно консервативная методика лечения предусматривает соблюдение постельного режима, если болезнь стала обостряться, ношение корсета, прием таблеток и различных препаратов наружного применения, употребление миорелаксантов.
Обязательно назначаются инъекции, проводится вытяжение позвоночника. Физиотерапевтические процедуры помогают избавиться от боли и провести профилактические мероприятия хронического радикулита. Укрепить мышцы позвоночника можно с помощью лечебной физкультуры. Можно как заниматься в специальном учреждении, так и выполнять упражнения дома.
Когда назначают оперативное лечение?
Если медикаментозная терапия, применение народных методов лечения не приносят желаемого эффекта, тогда назначается оперативное вмешательство.
Показаниями к этому могут быть:
- сильный болевой синдром, имеющий постоянный характер и не проходящий более 4 месяцев при консервативном лечении;
- наличие яркой неврологической симптоматики;
- если наблюдаются дистрофические изменения в позвоночнике, изменение в нем состава спинномозговой жидкости.
Также пациент может жаловаться на проблемы с передвижением, дисфункцию тазовых органов.
Антон Игоревич Остапенко
- Карта сайта
- Диагностика
- Кости и суставы
- Невралгия
- Позвоночник
- Препараты
- Связки и мышцы
- Травмы
Причины возникновения
Единственной причиной развития остеохондроза не существует. Некоторые считают, что к возникновению болезни приводит отложение соединений кальция, который не усваиваются костной тканью из-за ухудшения костного кровоснабжения, спровоцированного искривлением позвоночника, его ослабленностью, а также уменьшением расстояния между позвонками. Существует множество предрасполагающих факторов, а именно:
- травмы позвоночника;
- генетическая предрасположенность;
- ношение неудобной и тесной обуви;
- болезни стопы;
- лишний вес;
- нарушение обменных процессов;
- профессиональные особенности.
Спровоцировать возникновение болезни могут также травмы и микротравмы. Очень важно своевременно распознать симптомы острого остеохондроза и провести лечение, чтобы предотвратить развитие опасных осложнений.
Почему женщина испытывает боль при месячных?
Проблема женского здоровья сейчас чрезвычайно распространена. Всевозможные кисты, эндометриоз, воспалительные заболевания, нарушения менструального цикла, гормональные нарушения и многое другое может приводить к проблемам с зачатием, вынашиванием и рождением детей.
Однако есть еще одна причина, которая, хотя и редко по сравнению с остальными, но все же может приводить к бесплодию – это остеохондроз. Если быть более точным, то такие серьезные нарушения возникают лишь тогда, когда появляется грыжа межпозвоночного диска. Но чрезвычайная распространенность остеохондроза заставляет брать его во внимание как важную причину бесплодия.
Позвоночная грыжа представляет собой выпячивание межпозвоночного диска за пределы нормальных границ. В норме поперечный и продольный размер диска совпадают с размерами тела позвонка. При остеохондрозе происходит постепенное его уплощение, разрушение, что заканчивается разрывом фиброзного кольца диска и выпадение студенистого ядра в позвоночный канал. Именно это образование и представляет собой грыжу.
Подобные изменения нормальной анатомии позвоночника вызывает нарушения его подвижности, но благодаря наличию большого количества суставов этот симптом несколько компенсируется и не является для пациентов основной жалобой. Главная проблема – это выраженная боль
Возникает она, прежде всего, вследствие трения грыжи о нервный корешок, который выходит через соседнее с ним позвоночное отверстие. Эти нервные корешки идут прямо из спинного мозга, и несут в себе чувствительные и двигательные волокна для внутренних органов, а также мышц туловища и конечностей. В зависимости от того, какой именно нерв поражается, такой и будет локализация основных симптомов.
Так, например, если поражаются поясничные сегменты, то страдает поясница, нижние конечности, кишечник, а также органы таза. К последним относятся мочевой пузырь, прямая кишка, у женщин – матка, яичники, маточные трубы, а у мужчин – половой член и яички. Таким образом, для женской части пациентов будет актуально нарушение менструального цикла, детородной функции, а для мужчин – сперматогенеза, эрекции. У обоих полов могут возникать недержание мочи, учащенное мочеиспускание, непроизвольная дефекация.
Вот почему при возникновении подобных симптомов нужно обязательно обращаться к врачу, который сможет назначить грамотное обследование и выявить причину подобной клинической картины, ведь она может заключаться не только в остеохондрозе.
Если же источник проблем – это все же грыжа диска, то обязательно нужно проводить комплексное лечение спины. Во-первых, это медикаментозная терапия. Она включает препараты, которые снимают обострение – обезболивают, снимают спазм и воспаление.
Во-вторых, это физиопроцедуры. Электрофорез, диадинамические токи, магнит, озокерит, грязелечение, бальнеотерапия. Особое место занимает вытяжение спины на Кинетраке. Эта процедура обеспечивает восстановление нормальной высоты дисков, уменьшает размер грыжи, снижает боль и улучшает подвижность. При наличии осложнений вытяжение также имеет важное значение – в некоторых случаях их удается полностью ликвидировать.
Лечение болевых ощущений во время менструации осуществляется с учетом нескольких принципов:
- Комплексный подход к терапии, который подразумевает индивидуальный подбор лекарственных средств и немедикаментозных методик с учетом эмоциональных особенностей пациентки.
- Соблюдение режима отдыха и сна. По возможности исключаются недосыпания, вредные привычки (табакокурение, спиртные напитки) и употребление кофе. Перечисленные факторы усиливают боли во время месячных.
- Разработка диетического питания. Соблюдение сбалансированного и рационального питания особенно актуально для пациенток с избыточным и недостаточным весом. Суточный рацион должен включать овощи, фрукты, рыбу, мясо, растительные масла и прочую продукцию, богатую полиненасыщенными жирными кислотами и витаминами.
- Занятия спортом. Умеренные физические нагрузки позволят укрепить мышечные ткани, повысить их эластичность и тонус.
- Нормализация функционирования нервной системы. Для этого назначаются минимальные дозы транквилизаторов, иглорефлексотерапия и психологическое лечение.
- Проведение физиотерапевтических процедур (гинекологический массаж, лазеротерапия, электрофорез, магнитные поля, ультразвук и т.д.).
Максимального и стойкого эффекта в борьбе с болезненными менструациями позволяет достичь сочетание вышеперечисленных методов с остеопатией. Если болезненные месячные возникли на фоне инфекции или воспалительного процесса, использования одних только остеопатических приемов будет недостаточно. Если менструальные боли обусловлены структурными и функциональными расстройствами, остеопатическое лечение позволит за несколько сеансов избавить пациентку от болевого синдрома во время месячных.
Сильные боли при месячных вызываются спазмом мышц и связочного аппарата.
При этом диагностические исследования могут не показать каких-либо существенных изменений в органах малого таза. Спазм – это напряжение и сокращение, которое активизируется в основном стрессами и страхами, то есть эмоциями. Связки и мышцы сокращаются, натягиваются, сдавливаются, перекручиваются и т. д. и т. п. Они оказывают давление на кровеносную и лимфатическую систему, действуют на нервную ткань. Результат – болевой синдром, который во время месячных может быть очень значительным.
Длительные выматывающие ноющие боли, обычно не имеющие четкой локализации, также вызываются подобным спазмом. Потому на время они снимаются обезболивающими таблетками.
Причина, которая вызывает спазм мышц и связок, никуда не исчезла. Значит, такой метод не работает и является лишь временной и небезобидной мерой.
Внутри тела имеется мягкое или жесткое крепление для каждого органа. Не исключение – матка и яичники. Зажимы, мышечный спазм, нарушенное кровоснабжение создает, как говорят специалисты, отдельные особые зоны напряжения. Вспомните, как начинает ныть и болеть поврежденная мышца.
На менструальный цикл оказывает влияние множество факторов. Например, эмоциональное состояние зависит от окружающей обстановки и стрессов, общее состояние здоровья – от индивидуальных особенностей организма, возраста, наличия сопутствующих патологий, питания и так далее.
Потому врач-остеопат во время приема подробно расспрашивает пациентку, стараясь повлиять на ситуацию на всех фронтах, а не просто собирает традиционный анамнез.