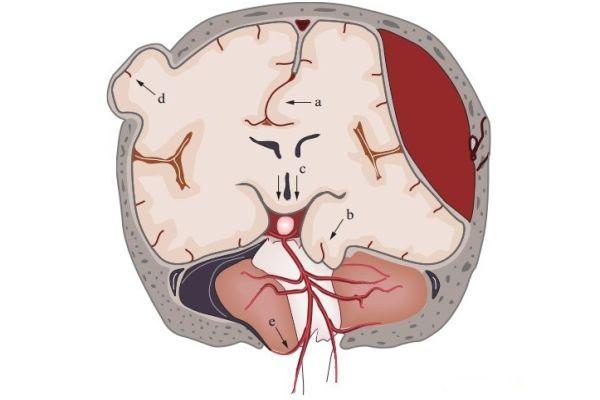
Дислокационный синдром отражает патологический процесс, который развивается вследствие смещения мозговых структур относительно друг друга. Это комплекс клинических, патоморфологических, патофизиологических признаков, которыми проявляется сдвиг отделов полушарий или мозжечка. Прогрессирование патологии приводит к поражению ствола, которое сопровождается геморрагическими, ишемическими, атрофическими изменениями, что часто становится причиной смерти пациента.
Что такое дислокационный синдром?
Любая черепно-мозговая травма может привести к дислокационному синдрому головного мозга
Дислокация головного мозга – потенциально смертельное осложнение очень высокого внутричерепного давления (ВЧД). Головной мозг может смещаться по серпу большого мозга, намету мозжечка и даже через отверстие в основании черепа, в котором спинной мозг соединяется с головным.
Классификация и основные симптомы
Дислокационные синдромы разделяют по-разному. В специальной литературе встречаются девять наименований, но наиболее распространены первые четыре из нижеприведенного списка.
Разделение патологии на виды
- Дислокация полушария мозга.
- Височная дислокация.
- Смещение мозжечка.
- Дислокация миндалин мозжечка.
- Смещение полушарий мозжечка.
- Заполнение цистерн моста.
- Дислокация задней части мозолистого тела.
- Смещение извилин лобной части.
- Смещение снаружи.
Основные симптомы
Дислокационный синдром – тяжелое заболевание. Человек впадает в бессознательное состояние, нередко переходящее в кому. Это случается из-за инсульта, травмы головы, отека. Длительный рост опухоли или кисты также ведет к смещению мягких тканей мозга, болезнь становится затяжной. Пациент находится в сознании, только симптомы свидетельствуют о неполадках:
- боли в голове, имеющие тенденцию к усилению;
- тошнота, переходящая в рвоту;
- ухудшение зрения, носящее периодический характер;
- судороги;
- частые обмороки вплоть до комы.
Смещения бывают:
- по горизонтальной линии – боковая дислокация, когда участок мозга смещается под отросток в виде серпа;
- по вертикальной линии – аксиальная дислокация, когда смещение происходит в большое отверстие в области затылка.
Смещение по оси может быть в одном и в двух направлениях. Иногда под вертикальной дислокацией понимают смещение мозга в большое затылочное отверстие. Латеральная дислокация головного мозга развивается при объемных образованиях, которые располагаются сбоку головного мозга. Обычно затяжные изменения начинаются с горизонтального смещения.
Поперечная дислокация
Интра-аксиальные и экстра-аксиальные поражения головного мозга оказывают серьезное воздействие на паренхиму органа и приводят к поперечной дислокации срединных структур. Этому способствуют опухоли, кровоизлияния, абсцессы. Происходит вклинение под серп большого мозга или дислокация срединных структур головного мозга. Это ведет за собой ишемическое поражение и нарушение циркуляции цереброспинальной жидкости, заключенной в цистернах.
Продольная дислокация
Когда человек получает черепно-мозговую травму, происходит смещение между атлантом и аксисом, которое носит название атланто-аксиальная дислокация. Сложные нарушения в тканях чаще всего смещаются вперед. Сломанные кости черепа сдавливают спинной мозг и его важные сосуды.
Если до получения травмы у пациента присутствовали аномальные изменения в шее и затылке, то обязательно возникнут травматические дислокации.
Неврологические нарушения сдавливают спинной мозг, спинномозжечковые пути, позвоночные артерии. Пациент испытывает:
- постоянное кружение головы;
- непрекращающийся шум в ушах;
- сильные головные боли;
- нарушение зрения.
Зависимость дислокационного синдрома от гипертензии
Давление внутри черепа напрямую связано с увеличением объема внутричерепной жидкости. Это состояние оказывает компрессию на ствол головного мозга, который выпячивается в естественные пустоты черепа. Смещение органа из-за повышенного давления называют гипертензионно-дислокационным синдромом.
Ствол головного мозга имеет коническую форму, поэтому он не только выпячивается, но и вклинивается в свободные места вместе с сосудами и артерией. Смещения ствола провоцируют обмороки и кому.
Причины
ДС может быть вызван рядом факторов, которые провоцируют быстрое повышение ВЧД. Они включают черепно-мозговую травму, внутричерепное кровоизлияние или опухоль головного мозга.
ДС может также возникать при отсутствии высокого ВЧД, когда массовые поражения, такие как гематомы, встречаются на границах твердой мозговой оболочки. В таких случаях давление увеличивается в месте, где возникает грыжа, но оно не передается остальной части мозга и поэтому не характеризуется увеличением ВЧД.
Поскольку грыжа оказывает сильное давление на части головного мозга и уменьшает кровоснабжение различных частей, она может привести к смерти пациента. Чтобы предотвратить летальный исход, врачи стараются уменьшить внутричерепное давление или провести декомпрессию (дренирование) гематомы, которая оказывает локальное давление на определенный участок мозга.
Мозг окружен черепной костью, которая выполняет защитную, опорную и двигательную функции. Лицевой череп (viscerocranium) состоит из верхней и нижней челюстей, костей носа и глазниц. Большая часть головного мозга покрыта мозговым черепом (neurocranium). Нижняя часть мозгового черепа называется основанием (basis cranii), в котором располагается отверстие, через которое проходит спинной мозг.
Если указанные структуры затрагиваются черепно-мозговой травмой, это может привести к дислокации мозга. Тупые травмы в большинстве случаев обусловлены пренебрежительным отношением к правилам безопасности при катании на лыжах. В дополнение к тупым травмам (падения и удары по голове) также возможен прокол черепной кости острыми предметами. Около 1/3 всех черепно-мозговых травм являются следствием дорожно-транспортных происшествий. Примерно у 30% всех пациентов имеются дополнительные повреждения, что в медицине называется политравмой.
Гематома головного мозга одна из причин, которая может привести к дислокации мозга
Основные причины:
- Отек головного мозга.
- Гематома.
- Инсульт.
- Злокачественная или доброкачественная опухоль.
- Инфекционное заболевание.
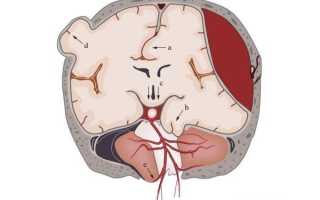
Палатка мозжечка (tentorium cerebelli) является продолжением твердой мозговой оболочки и отделяет мозжечок от затылочных долей полушарий большого мозга. Существуют два основных класса грыжи: супратенториальная и инфратенториальная. Супратенториальными называются грыжи, которые располагаются над тенториальной вырезкой, а инфратенториальные – под ней.
Разновидности супратенториальной грыжи:
- Транстенториальная.
- Центральная.
- Цингулярная.
- Постериорная.
Разновидности инфратенториальной грыжи:
- Тонзиллярная;
- Восходящая транстенториальная.
Грыжа мозга может стать причиной тяжелой инвалидности или смерти больного. У пациента может развиться паралич всего тела. Компрессионный синдром, который возникает при дислокации определенной нервной ткани, может вызвать необратимые неврологические расстройства.
В устаревшей Большой медицинской энциклопедии выделяют 8 разновидностей ДС: височно-тенториальное, мозжечково-тенториальное смещение, заполнение боковых и средних цистерн мозга, дислокация моста мозга, миндалин мозжечка, полушарий мозга, задней части мозолистого тела и извилин лобной доли. В настоящее время в травматологии развитых стран не используется описанная классификация.
Формы и виды синдрома
В медицине принято выделять несколько разновидностей дислокационных синдромов, выделяют следующее:
- смещение мозговых полушарий под серповидный отросток;
- височно-тенториальное смещение;
- смещение миндалин мозжечка в районе кости затылка;
- смещение мозгового моста, которое проходит через отверстие намета мозжечка;
- смещение извилин лобной зоны в направлении цистерны перекреста;
- заполнение средних и боковых цистерн моста;
- мозжечково-тенториальное смещение;
- смещение задней области мозолистого тела в дорсальном направлении в цистерну с таким же названием;
- наружная дислокация.
Врачи выделяют несколько этапов развития дислокационного синдрома. К ним относят следующее:
- выпячивание;
- вклинение;
- ущемление.
При выпячивании определенной зоны ткани мозга в большое отверстие, которое находится в районе затылка или в щели, на нем появляется венозный застой. Следствием данного процесса может стать локальный отек и небольшие кровоизлияния.
Вклинение не приводит к прекращению прогрессирования симптомов локального отека. В результате данного процесса увеличиваются размеры патологического очага. Более того, он приобретает грыжевидную форму.
Симптоматика
Бессознательное состояние длится не менее 60 минут и может продолжаться несколько дней. Потеря сознания вызвана в первую очередь снижением кровотока в головном мозге. Пациент страдает от провалов в памяти, которые, как и в случае с сотрясением мозга, не ограничиваются фазой сразу после травмы, но также распространяются на время до аварии. У некоторых пациентов может возникать гемипарез (гемиплегия), психологические изменения личности или проблемы речи. Симптомы зависят от пораженной ДС области мозга.
Если ДС ухудшается, а ВЧД повышается, пациент может впасть в длительную кому. В худшем случае пациент может погибнуть. Кроме того, существует риск необратимого повреждения головного мозга. При ДС пациент страдает и от других травм. Это переломы черепа или субдуральная гематома (синяки ниже мозговых оболочек).
Возможные осложнения и прогноз
Данная патология может иметь неприятные последствия для пациента, например, отек мозга. В молодом возрасте прогноз благоприятный, если лечение начато вовремя. Но и в этом случае люди, пережившие патологию, до конца жизни испытывают последствия недуга. Их серьезность зависит от степени поражения мозга.
Отек продолговатого мозга приводит к нарушению дыхания, проблемам с кровообращением, судорогам, эпилептическим припадкам. После периода реабилитации пациент испытывает головные боли от повышения внутричерепного давления. Снижение трудоспособности изменяет качество жизни в худшую сторону.
Образование спаек внутри черепа влияет на общее состояние человека и вызывает угнетение и депрессию. Если патологию долгое время не лечить, то последствия будут неутешительными.
Опасные осложнения
Повреждение среднего мозга, который содержит ретикулярную формацию, приведет больного к коме
В большинстве случаев дислокационный синдром приводит к потере сознания, которая может длиться от нескольких часов до нескольких месяцев. Осложнения могут возникать, если дислокация головного мозга произошла из-за несчастного случая или удара по голове. Однако это зависит от характера аварии. Часто у пациентов наблюдается кровотечение на голове или внутри черепа.
Нередко пациент не может вспомнить, что произошло незадолго до аварии. Гематомы могут вызывать паралич и вторичные неврологические дисфункции различных частей тела. Иногда возникают расстройства речи. В худшем случае пациент парализован и больше не может двигаться самостоятельно.
Если мозг слишком сильно зажат или отдельные части чрезмерно смещены, бессознательное состояние может перерасти в коматозное, что в конечном итоге приведет к смерти. Обычно назначают симптоматическое лечение, которое направлено на устранение боли. Некоторые формы паралича или другие неврологические нарушения также лечат симптоматическими средствами.
Повреждение среднего мозга, который содержит ретикулярную формацию, приведет к коме. Повреждение сердечно-респираторных центров в продолговатом мозге приведет к остановке дыхания и (вторично) сердца.
Причины патологии
Возникновение недуга происходит из-за повышенного внутричерепного давления, которое принуждает отдельные части сжиматься и перемещаться в пустые пространства. Причиной могут быть:
- процессы воспалительного характера;
- отек;
- возникновение новообразований;
- скопление крови внутри черепа;
- грыжи, имеющие врожденное происхождение.
Дислокационный синдром развивается постепенно:
- выпячивается отдельный участок;
- вклинивается;
- ущемляется.
Между черепной коробкой и мозгом есть свободное пространство, которое в некоторых местах сужается и образует щели, углубления или цистерны. Процессы, вызывающие сдавливание мягких тканей мозга, заставляют их выпячиваться в свободные места. Это приводит к образованию венозного застоя, к отеку или небольшим кровоизлияниям.
При дальнейшем развитии событий продолжается и увеличивается сдавливание вен и артерий, застойные явления набирают силу.
В результате застоя и отеков образуются грыжи головного мозга. Ухудшение состояния больного зависит не от появления выпячивания, а от того, насколько свободен кровоток в защемленной части. Во время ущемления сдавленные сосуды прекращают функционирование.
Диагностика
Шкала комы Глазго (ШКГ) – система подсчета степени нарушения сознания, которая включает в себя три наиболее важные реакции человека: открывание глаз, двигательные и вербальные реакции. ШКГ используется для оценки состояния пациентов с ДС. Самый высокий балл ШКГ составляет 15, а минимальный – 3.
Наиболее важные методы исследования черепно-мозговой травмы – это рентгенография головы и компьютерная томография (КТ), которые могут быть использованы для определения повреждения тканей и выявления кровотечений. Иногда используется магнитно-резонансная томография (МРТ) головы. Дислокация нередко приводит к серьезным повреждениям мозга.
В более редких и неуточненных случаях назначают такие методы диагностики, как:
- Ангиография;
- Эхоэнцефалография.
Диагностика и лечение
Основной целью лечения является устранение причины развития заболевания. Только это позволит сделать терапию максимально эффективной. Чтобы решить эту задачу, нужно провести тщательную диагностику.
Как правило, она включает следующие виды исследований:
- Эхоэнцефалография – позволяет оценить уровень смещения срединных структур в том или ином направлении. При этом важно понимать, что результаты эхоэнцефалографии позволяют заподозрить лишь боковую форму патологии, при которой полушарии мозга смещаются под серповидный отросток. А вот аксиальную дислокацию данное исследование не выявляет.
- Ангиография.
- Компьютерная томография.
- Магнитно-резонансная томография.
Стоит отметить, что даже при подозрении на развитие данного заболевания категорически запрещено проводить люмбальную пункцию. Данная процедура приводит к снижению давления ликвора в подпаутинной зоне спинного мозга. При наличии очага повышенного давления есть риск развития процессов вклинения. Это может спровоцировать летальный исход.
Чтобы справиться с данным нарушением, прежде всего нужно устранить причины его появления. К нехирургическим методам, которые применяются при развитии дислокационных синдромов, стоит отнести следующее:
- барбитуровый наркоз;
- периодическая глубокая гипервентиляция;
- умеренная гипотермия;
- применение глюкокортикоидов.
Если у человека развивается отек мозга и процессы, которые провоцируют дислокацию мозга, проводится хирургическое вмешательство. В данном случае по жизненным показаниям может выполняться декомпрессивная трепанация черепа.
Чтобы справиться с патологическим очагом, нужно выполнить достаточно широкую трепанацию – не менее 5 на 6 см. Она непременно должна быть декомпрессивной. При этом вовсе не обязательно осуществлять резекционное вмешательство.
При развитии височно-тенториального вклинения трепанация осуществляется в височно-теменной зоне, причем ее следует делать как можно ниже. Если наблюдается двусторонняя клиническая картина, вмешательство проводят с двух сторон. После удаления аномального очага твердая оболочка мозга не подлежит зашиванию.
Помимо этого, для уменьшения давления внутри черепа и снижения угрозы развития опасных для жизни процессов выполняют дренирование желудочковой системы. Для этого осуществляется пункция переднего или заднего рога. Делать ее нужно из стандартных точек – Денди или Кохера.
Эффективность пункции будет выше, если осуществить дренирование на ранних стадиях развития вклинения. Если наблюдается боковое смещение желудочков, попасть в нужную область достаточно сложно.
Если же выполнить пункцию гидроцефального желудочка в области, противоположной очагу поражения, есть риск нарастания проявления дислокации и прогрессирования витальных нарушений.
Лечение дислокационного синдрома
Лечение зависит от степени и разновидности дислокации.
Нехирургическое
В остром периоде заболевания и в начале лечения препарат применяют в более высоких дозах, режим дозирования индивидуальный
В то время как при небольшом сотрясении обычно достаточно нескольких дней и постельного режима, при ДС требуется хирургическая процедура и длительный период реабилитации. Если пациент находится в бессознательном состоянии, требуется поддерживать кровообращение и дыхание.
Глюкокортикоидные средства (Дексаметазон по 12 мг внутривенно) применяются только при воспалительных заболеваниях твердой мозговой оболочки (менингитах). В других случаях не рекомендуется использовать кортикостероиды. Иногда проводят глубокую гипервентиляцию, однако эффективность процедуры не доказана. Барбитуровый наркоз может осложнить состояние пациента, поэтому его применение не рекомендовано.
Хирургическое
Если есть открытая черепно-мозговая травма, требуется операция. Лечение включает удаление этиологической массы и декомпрессионную краниотомию. Также важно внимательно следить за пациентом в течение нескольких дней. Если нарушения сознания сохраняются в течение длительного времени, пациента иногда лечат в отделении интенсивной терапии. Если существует риск отека головного мозга, необходимо вводить диуретические препараты.
Необходимое лечение
Лечение начинают с устранения причины, вызывающей дислокацию. Главная задача врача – снятие отека мозга.
Для этого проводят трепанацию черепа. При височно-территориальном смещении как с одной стороны, так и с двух одновременно усиливается внутричерепное давление. Решением проблемы будет проведение трепанации в области виска. После хирургической процедуры уплотненные части не зашиваются.
Для возвращения давления в норму применяют дренаж мозговых желудочков. Это мероприятие дает эффект только в начале заболевания. При боковой дислокации попадание в желудочек затрудняется.
Из не хирургических методов применяют:
- мочегонные препараты;
- средства, поддерживающие основные функции организма;
- умеренную гипотермию;
- глубокую гипервентиляцию, проводимую периодически;
- глюкокортикоиды.
Прогноз и профилактика
Прогноз при ДС зависит от нескольких факторов: тяжести травмы и основной причины расстройства. К этому относится возраст пациента, а также продолжительность пережитого бессознательного состояния. Во многих случаях последствия ДС видны только через несколько лет. В результате медицинского прогресса в последние годы были разработаны различные терапевтические методы, которые способствуют значительному улучшению состояния пациентов с ДС. При регулярных упражнениях и целенаправленном лечении может быть достигнуто снижение интенсивности паралича. Чем дольше пациент в коме, тем более неблагоприятным является прогноз.
Лучшая мера предосторожности против черепно-мозговой травмы или ДС – применение защитного шлема. Прежде всего шлем должны носить велосипедисты, мотоциклисты и альпинисты.
Определение патологии
Дислокационный синдром – это процесс перемещения фрагмента мозговой ткани относительно других структурных элементов черепа и мозга. Череп представляет собой жесткую часть головы. При увеличении объема содержимого черепной коробки возможно выпирание нервной ткани через естественные отверстия у ее основания. Поддерживающие перегородки, разделяющие содержимое черепа на отделы, ограничивают возможности компенсации при патологическом смещении фрагментов мозга.
Мозг внутри черепной коробки занимает не весь объем. Между мозговым веществом и паутинной оболочкой находится субарахноидальное пространство. На участках расширения субарахноидального пространства образуются субарахноидальные цистерны. Вследствие различных патологических процессов в определенных отделах мозга могут возникать участки дистензии (давления), что провоцирует смещение мозговых структур.
Патологические процессы различаются по этиологии, однако они вызывают одинаковый сдвиг отделов мозга. Дислокационный синдром структур головного мозга проявляется однотипной клинической картиной. Симптоматика при сдвиге отделов мозга не зависит от природы патологического процесса, но зависит от локализации очага, скорости развития нарушений и объема вовлеченных структур. Дислокационные синдромы представляют собой выпячивание мозгового вещества в естественные отверстия черепа и открытые пространства твердой оболочки.
Особенности проведения эхоэнцефалографии
При проведении эхоэнцефалографии на голову больного наносится маленькое количество особого геля, нужного для легкого и равномерного скольжения датчика аппарата. Наряду с этим, больного не тревожат никакие неприятные ощущения.
Процедура осуществляется в помещении, которое не требует никакой подготовки. Как показывает опыт, изучение возможно провести и в амбулаторном режиме, при условии, что помещение оснащено автономным источником питания для эхоэнцефалоскопа.
На протяжении эхоэнцефалографии больной может находиться как в положении лежа, так и сидя. Сначала доктор (невропатолог, доктор УЗИ либо хирург) знакомится с историей болезни больного и лишь позже приступает к проведению процедуры.
Доктор должен находиться за спиной больного и провести осмотр головы, обращая особенное внимание на наличие асимметрий, деформаций черепа или каких-либо подкожных гематом и другие отклонения.
Симптомы заболевания
Независимо от этиологии патологического процесса, который спровоцировал дислокацию фрагментов головного мозга, чаще происходит повышение значений внутричерепного давления, что сопровождается появлением рефлекса Кушинга. Патологический рефлекс объединяет признаки: повышение показателей артериального (систолическое, верхнее число) и пульсового (разница между систолическим и диастолическим давлением) давления, нарушение функции дыхания, брадикардия (нарушение синусового ритма сердца).
Синдром дислокации мозга проявляется в зависимости от вида смещенных структур и направления. В случае перемещения мозгового вещества под серповидный отросток, наблюдаются симптомы:
- Гемипарез (парез в одной половине тела).
- Гемигипестезия (потеря чувствительности в одной половине тела).
- Патологические рефлексы (хватательный, орального автоматизма).
- Гемиатаксия (нарушение двигательной координации в одной половине тела).
- Психические расстройства, свойственные поражению лобной доли (помрачение сознания, ухудшение памяти, дезориентация).
- Гиперкинезы (патологические непроизвольные движения).
При аксиальной форме на ранней стадии появляются признаки: гипертермия (перегревание тела), тахикардия (учащенное сердцебиение), мерцающее сознание (чередование периодов осознанного и неосознанного состояния), гиперкатаболизм (усиление катаболизма с привлечением тканевых белков), апноэ (кратковременная остановка дыхания), сужение зрачков. Также наблюдается повышение тонуса мышц.
Поздняя стадия проявляется утратой сознания, комой, обездвиженностью, отсутствием реакции на болевые раздражители, судорогами горметонического (цикличность, ритмичность спазмов) типа. Прогрессирование патологического процесса может привести к развитию комы и терминального состояния, летальному исходу. Клиника дислокационного синдрома при сдвиге височной доли:
- Расширение зрачка (одностороннее).
- Ослабление реакции зрачка на световой раздражитель.
- Парез взора.
- Гемипарез (парез в одной половине тела).
- Гемиплегия (утрата способности совершать произвольные движения).
- Гипертермия (перегрев тела, избыточное накопление тепла).
- Брадикардия (нарушение синусового ритма сердца).
Прогрессирование патологического процесса сопровождается развитием сопора, комы, грубых глазодвигательных нарушений. При отсутствии лечения развивается терминальное состояние. При вклинении в затылочное отверстие симптоматика (ригидность и боли в области мышц затылка, мозжечковые расстройства, брадикардия, бульбарные расстройства) обычно быстро нарастает. Часто происходит стремительное фатальное прекращение мозгового кровообращения и остановка дыхания. Вследствие высокой скорости прогрессирования этого вида патологии морфологические изменения не имеют большого значения.
Что делать и как лечить
Заболевание не лечится самостоятельно, так как для устранения патологии необходимо точно знать локализацию смещения и ущемления, объем пораженных тканей, причину развития синдрома. По приезду скорой или на приеме у врача проводится диагностика.
После выявления дислокации назначается медикаментозное или хирургическое лечение. Нейрохирурги пытаются устранить проблему с помощью гипервентиляции, гипетеремии, глюкокортикоидов.
Диагностика
Для результативного лечения необходимо знать точный диагноз и вид дислокации. Поэтому проводится инструментальное обследование:
Эхоэнцефалография. Выявляется боковая дислокация, определятся степень смещения тканей мозга.
Ангиография. Проверяются сосуды головы.
КТ и МРТ. Определение структуры пораженного участка, степень и характер смещения, наличие кист и новообразований.
Запрещается брать пункцию ликвора, так как это может спровоцировать повышение внутричерепного давления.
Также назначается ультразвуковое обследование и лучевая диагностика.
Лечение дислокации
Лечение дислокации может быть основано на медикаментозной терапии, а может включать в себя радикальные методы: удаление патологического очага, декомпрессивная трепанация черепа. Если возможно симптоматическое лечение, врачи назначают следующие препараты: кортикостероиды, дегидрирующие средства, барбитуровый наркоз.
Показания к проведению эхоэнцефалографии
Существует ряд состояний и болезней, для обнаружения и определения которых продемонстрирована эхоэнцефалография. Так, процедура проводится при:
- головной боли;
- нередких головокружениях (утрата сознания и равновесия);
- травмах головы;
- диффузных и локальных отеках мозга;
- внутричерепных гематомах;
- абсцессах;
- опухолях мозга;
- внутричерепной гипертензии;
- гидроцефалии;
- воспалительных болезнях головного мозга;
- других церебральных болезнях;
- ишемии мозга;
- инсульте;
- сотрясении и ушибах мозга;
- вертебробазилярной недостаточности;
- вегето-сосудистой дистонии;
- нарушениях мозгового кровотока;
- шуме в ушах;
- травмах шеи;
- болезни Паркинсона;
- аденоме гипофиза.
Клинические проявления
При ущемлении мозга больной впадает в кому или ощущает симптомы патологии. Если процесс протекает медленно, у человека постепенно ухудшается состояние и отмечаются следующие признаки:
- головокружение и головные боли;
- потеря зрения или резкое его ухудшение;
- тошнота и рвота, потеря аппетита, слабость, апатия;
- судороги, эпилептические припадки.
Также отмечается развитие панического состояния, повышение давления и учащенное сердцебиение. Во время приступа не стоит ждать, когда больному станет легче. Срочно вызывайте бригаду скорой помощи, следите, чтобы он не терял сознание.
Расшифровка результатов эхоэнцефалографии
Прежде, чем приступить к расшифровке результатов эхоэнцефалографии, направляться ознакомиться с некоторыми теоретическими вопросами. Дело в том, что, эхоэнцефалография включает три основных сигнала, именуемых комплексами. Речь заходит о:
- начальном комплексе сигнале, расположенном ближе всего к датчику, формируемый ультразвуком в следствии отражения от кожи, мышц, кости черепа и поверхностных структур мозга;
- срединном комплекс (М-эхо) сигнале, случившемся при соприкосновении ультразвука с теми структурами мозга, каковые находятся посередине, другими словами между полушариями;
- конечном комплексе сигнале, который образуется при соприкосновении ультразвука с жёсткой оболочкой мозга, костями черепа, мягкими тканями головы.
Результатами расшифровки эхоэнцефалографии являются:
- М-эхо занимает срединную позицию между двумя комплексами. Расстояние до М-сигнала как справа, так и слева равняется MD=MS.
- Не допускается расширение либо расщепление М-сигнала от III желудочка, в другом случае возможно сказать о повышенном внутричерепном давлении.
- Предел пульсации М-эха (Р) должен достигать 10-30%. Превышение до 50-70% говорит о развитии у больного кожный покров-гидроцефального синдрома.
- Между начальным комплексом и конечным знаком М-эхо должно быть однообразное количество более небольших сигналов, симметричных по амплитуде.
- Среднеселлярный индекс должен равняться 3,9-4,1 либо более. При его уменьшенном значении существует подозрение на повышенное внутричерепное давление.
- индекс III желудочка должен равняться 22-24;
- индекс медиальной стены 4-5;
- смещение М-эхо вверх на 5 и более мм говорит о геморрагическом характере инсульта, смещение вниз либо не превышение 2,5 мм об ишемическом инсульте.
Эхоэнцефалография у детей
Эхоэнцефалография у детей продемонстрирована в следующих случаях:
- ушибы головы;
- гиперактивность с недостатком внимания;
- определение эффективности лечения неврологических болезней;
- нарушения сна;
- гипертонус мышц;
- замедленный темп физического развития;
- оценка степени гидроцефалии;
- энурез, нервные тики, заикание, другие невротические явления.
В заключение небходимо отметить, что расшифровкой результатов эхоэнцефалографии должен заниматься соответствующий эксперт. Независимая расшифровка может лишь дезинформировать больного.
Основываясь на результаты исследования и расшифровки, доктор может поставить диагноз и назначить грамотное лечение или направить на дополнительное обследование.